Leserbrev, debatt, kronikk: Når skal den velmenende formynderstat slutte å legitimere tortur i psykiatrien?
The United
Nations Special Rapporteur on the right to health Mr. Pūras has
called for «World
needs “revolution” in mental health care». “There is now
unequivocal evidence of the failures of a system that relies too
heavily on the biomedical model of mental health services, including
the front-line and excessive use of psychotropic medicines, and yet
these models persist”
(D)e første antipsykotika ble utviklet
for omtrent 60 år siden. Troen på disse legemidlene var da så stor
at det ikke ble utført en eneste randomisert studie der en gruppe
pasienter ikke brukte antipsykotika. Det finnes fremdeles ingen slike
studier...Hvis man slutter brått med antipsykotika, er faren for
tilbakefall stor. Det er vanskelig å fastslå for den enkelte
pasient hvorvidt tilbakefallet skyldes abstinens og hva som skyldes
bortfall av en mulig beskyttende effekt av antipsykotika Smedslund,
Stoltenberg. Tidsskr Nor Legeforen 2018 doi: 10.4045/tidsskr.18.0729
Walter
Keim
Almbergskleiva 64
6657 Rindal, 18.5.2019 [oppdatert]
Folkehelseinstitutt (FHI)
Kopi: Helsedirektoratet, Fellesaksjonen for medisinfrie behandlingsforløp, Pasientorganisasjoner
Sammenfatning: FHI rapporten «Nytteverdien av behandling for voksne med primær psykose» skal gjøre tilgjengelig «oppdatert og kvalitetssikret informasjon». Dette har lyktes angående konklusjon «usikkert om symptomer på psykose påvirkes av antipsykotika ved tidlig psykose»
Ellers trenger «tilbakefall av psykosesymptom» (fra 2012: tilliten er svekket per idag) og «kognitiv atferdsterapi» (pga. mange nye studier siden 2012) oppdatering og at langtidsbehandling mangler evidens må suppleres.
[Vurderingen av Fiona Pharoah et al., 2010: Family intervention for schizophrenia underslår å ta hensyn til «Family intervention may reduce the number of relapse events and hospitalisations and would therefore be of interest to people with schizophrenia, clinicians and policy makers.» (NNT 7) ]
FHIs direktør (05.11.2018) (2) henviser til at kunnskapsgrunnlaget for effekten av antipsykotika er «usikkert» fra et vitenskapelig synsvinkel pga. mangel på antipsykotikanaive studier.
En kunnskapsresistent vrangforestilling at det er uetisk å ikke medisinere har gjort nesten alle studier om effekt ubrukbart, ført til nesten alle medisineres og hindret studier med medisinfri behandling inntil for noen år siden. Men siden 2012 har det kommet mange studier om psykososial behandling som foreslås å ta hensyn til.
Praksis er at alle tilbys antipsykotika og nesten alle blir medisinert. Dette paradigme er falsifisert (Bergström et al. 2018) mht. uførhet, sykdom og reinnleggelse i et 19 års perspektiv. Helseskaden av dobbel uføretrygding, reinnleggelse og pasienter under behandling er dyrt og koster mye. Ville forskningsbasert bruk dvs. minimale doser for færre pasienter over kortere perioder bedre helsen dvs. halvere uførhet, sykdom og reinnleggelse og halvere utgiftene fra 8 til 4 milliarder kr. per år?
FHI oppfordres å leve opp til sitt navn til å fremme pasienters helse for å minske skadene av psykiatriens trosbaserte myter.
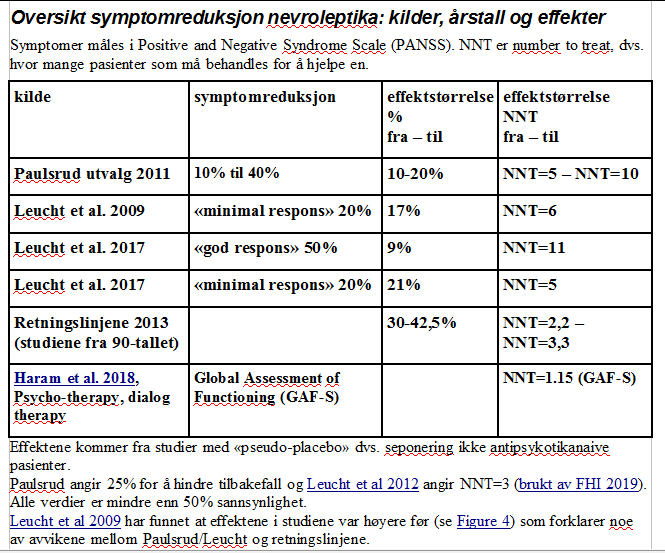
Symptomer måles i Positive and Negative Syndrome Scale (PANSS). NNT er Number Needed to Treat, dvs. hvor mange pasienter som må behandles for å hjelpe en.
|
kilde |
symptomreduksjon |
effektstørrelse % |
effektstørrelse NNT |
|
Paulsrud utvalg 2011 |
|
10-20% |
NNT=5 – NNT=10 |
|
Leucht et al. 2009 |
«minimal respons» 20% |
17% |
NNT=6 |
|
Leucht et al. 2017 akutt |
«god respons» 50% |
9% |
NNT=11 |
|
Leucht et al. 2017 akutt |
«minimal respons» 20% |
21% |
NNT=5 |
|
Morrison et al. 2012, kognitiv terapi |
«god respons» 50% |
50% |
NNT=2 |
|
Paul M. Grant et al 2017, CT-R Kognitiv terapi |
CT-R Compared to TAU |
|
Negativ: NNT= 4,4 Positiv: NNT=2 |
|
Haram et al. 2018, Psycho-therapy, dialog therapy |
Global Assessment of Functioning (GAF-S) |
|
NNT=1.35 (GAF-S) |
Effektene kommer fra studier med «pseudo-placebo» dvs. seponering ikke antipsykotikanaive pasienter (2)
Paulsrud angir 25% (basert på Leucht
et al. 2003) for å hindre tilbakefall og Leucht
et al 2012 (brukt
av FHI 2019) angir 27%, placebo 64% for tilbakefall.
Leucht
et al 2009 har funnet at effektene i studiene var høyere før
(se Figure
4).
For kognitiv terapi til sammenlikning: Irene Bighelli et al., December 2018: Response rates in patients with schizophrenia and positive symptoms receiving cognitive behavioural therapy. «Results. On average, 44.5 and 13.2% of the patients reached a 20% (minimally improved) and 50% (much improved) reduction of overall symptoms. Similarly, 52.9 and 24.8% of the patients reached a 20%/50% reduction of positive symptoms.» Jauhar et al. 2019 og Daniela Polese et al. 2019 inneholder flere studier og sammenlikner effekter. Det viser seg at kognitiv terapi har ingen problemer å oppnå større effekt i begynnelsen med mange flere studier i de siste 5 årene.
Ved sammenlikning av antipsykotika og kognitiv terapi er ved siden av vurderingen av studienes kvalitet størrelsen av effekten noe å ta hensyn til.
Retningslinjene for psykoselidelser nevner nettverkstilnærminger "(«open dialogue approach»)", men nettverkstilnærmelser og dialog terapi synes ikke kommet med. Open dialogue har i lang tid rapportert veldig gode behandlingsresultater som er blitt avvist pga. at det var naturalistiske. Men det kan ikke fortsette da Bergstrøm et al. 2008 beskriver virkeligheten/realitet i Finland på nasjonalt nivå.
Kritikken av effektene tradisjonelt angitt har kommet med når det gjelder symptomer ved tidlig psykose men det er ikke tatt med når det gjelder vedlikeholdsbehandling, som foreslås oppdatert.
Folkehelseinstituttet har forsøkt å klarlegge hva man vet om effekten av effekt og bivirkninger ved langtidsbehandling med antipsykotika for pasienter med schizofrenispektrumdiagnoser. FHI har kommet med følgende kritikk av "pseudo-placebo"i studiene og om effekten av antipsykotika: «(D)e første antipsykotika ble utviklet for omtrent 60 år siden. Troen på disse legemidlene var da så stor at det ikke ble utført en eneste randomisert studie der en gruppe pasienter ikke brukte antipsykotika. Det finnes fremdeles ingen slike studier» (2) De mange studiene som Bramness og Røssberg nevner dreier seg om studier hvor pasienter som allerede har respondert på antipsykotika, har blitt randomisert til å slutte brått eller fortsette med legemidlene. Dette er altså ikke studier som kan fange opp effekten av å bruke antipsykotika, de kan bare undersøke effekten av å slutte etter å ha brukt dem. »
"(V)i kjenner ikke til at det i løpet av mer enn 60 år med antipsykotika er gjort en eneste placebo-kontrollert randomisert studie av antipsykotikanaive pasienter med førstegangspsykose." ..."Vi hevder for øvrig ikke i rapporten vår at antipsykotika er effektivt på kort sikt. Men dersom det stemmer at de har en kortsiktig effekt, så er det ikke usannsynlig at denne effekten reduseres over tid."
Forskning tilsier minimale doser til færre pasienter over kortest mulig tid:
«A Guide to Minimal Use of Neuroleptics: Why and How by Volkmar Aderhold, MD and Peter Stastny, MD, June 2015» gir en oversikt og begrunnelse for for lavere doser av nevroleptika for færre pasienter over kortere tid.
I "Brain changes through neuroleptics and therapeutic consequences" ser Volkmar Aderhold på forandringer i hjernen og mulige negative konsekvensene for behandlingen.
"Antipsychotics should be used more selectively, for shorter durations and with lowest possible effective dose." (Weinmann et al. 2010).
Alvarez-Jimenez, Wunderink et al. 2016 anbefaler at minimal dose av nevroleptika for færre pasienter over kortere tid.
Zhou Y, et al 2018: «Dose reduction of risperidone and olanzapine can improve cognitive function and negative symptoms in stable schizophrenic patients»
Ifølge retningslinjene får alle med diagnose psykose/schizofreni tilbud av nevroleptika og mesteparten, dvs. 97% (Bergström et al. 2018) blir medisinert på et eller annet tidspunkt. «Etter min oppfatning brukes det i dag for mye antipsykotika» skriver formann i Norsk psykiatrisk forening Ulrik Fredrik Malt i Dagens medisin 5.8.16. Dessverre hindrer en kunnskapsresistent, endringsresistent og realitetsfjern vrangforestilling at "hos det store flertallet bidrar medisiner til symptomlette, funksjonsbedring og høyere selvrapportert livskvalitet."(Legetidsskrift, 12.05.2017) at lave doser til færre pasienter over kortere tid blir realitet. En faktasjekk avslører at det er en myte at antipsykotika er en «revolusjon i behandlingen».
Levine et al 2012 undersøkte forløp av behandlingsreaksjoner for Clinical Antipsychotic Trials of Intervention Effectiveness (CATIE). «Trajectory analysis of the entire sample identified that 18.9% of participants belonged to a group of responders. This figure increased to 31.5% for completers, and fell to 14.5% for dropouts.» For 23,7% av dem som fullførte forverret PANNS symptomer fra ca. 8% i begynnelsen til 30% etter 18 måneder. 36,4% hadde i begynnelsen svak symptomlette og slutten svak økning av symptomene. Ca. 73% avsluttet forsøket (drop-outs) pga. slike utilfredsstillende utfall. For 12,6 % av drop-outs forverret PANNS symptomer fra ca. 3% i begynnelsen til 35% etter 18 måneder. Denne gruppen blir ignorert av psykiatrisk forskning og praksis.
Psykiatrien har i 60 år langtidsmedisinert uten evidens som er et eksperimentell, uetisk sjansespill. Psykiaterne legitimerer dette med at langstudier ville være uetisk.
Imidlertid har det nå blitt gjort en registerstudie som omfatter hele Finland. Tomi Bergström, Jaakko Seikkula et al. 2018 sammenlikner alle 108 Open dialogue pasienter med alle 1763 FEP pasienter i Finland over et tidsrom av 19 år. Open dialogue (OD) bruker nevroleptika for 20% av pasientene i begynnelsen, standard behandling (CG control group) 70%. 97,3 % av CG gruppen får nevroleptika på et eller annet tidspunkt. Ved avslutning bruker med OD 36% av pasientene nevroleptika for CG er det 81%. Uføretrygding, reinnleggelse og pasienter under behandling halveres med OD. Standardiserte dødstall (SMR) synker fra 3,4 til 2,9 med OD.
Her vises fakta/realitet og en fortsettelse av polemikken at Open Dialogue ikke har dokumentert effekt er blitt en benektelse av virkeligheten. Det er blitt foreslått å forske på hvilke av Open dialogues framgangsmåter/tiltak forklarer suksessen.
Dermed vises også at det er viktig med minimale doser til færre pasienter over kortest mulig tid for å fremme helsen til pasientene. Den nåværende medisinering av for mange forsterkes gjennom tvangsmedisinering. Pasienter kan blir presset til «frivillig» medisinering med argumentet at det ville blitt gitt med tvang.
Det ansees tradisjonell støttet av retningslinjene nødvendig å tilby alle nevroleptika for psykoser og schizofreni som støttes ikke av nyere forskningsresultater. Imidlertid skal det legges merke til at studien Leucht et al. 2009 finner for førstegangspsykose 41% minus 24% for placebo dvs. 17% (NNT=6) av pasientene for en 20 % symptomlindring ifølge medisinering. Leucht et al. 2012 behandler vedlikeholdsbehandling med nevroleptika. Studiene omfatter mellom 7 og 12 måneder og gir forebygging av tilbakefall for medikamenter (drug) 27% (NNT=3) Leucht et al. 2017 har fant for akutt psykose 23% minus 14% placebo dvs. 9% (NNT=11) for «god respons» angående symptomlette.
Da virkningen er bare symptomlindrende og ikke på psykosen direkte er uttrykket «antipsykotika» ikke dekkende og nevroleptika bedre.
Det finnes ingen evidens for vedlikeholdsbehandling ut over 3 år (FHI: ISBN 978-82-8121-958-8 og Leucht et al 2012). Bjornestad, Larsen et al. 2017 innrømmer at evidens for vedlikeholdsmedisinering mangler: «Due to the lacking long-term evidence base (Sohler et al., 2016)...». Bjornestad, Larsen et al. 2017 er skrevet av 10 ledende norske forskere innen psykiatri. Leucht et al., 2012, skriver på side 27: “… nothing is known about the effects of antipsychotic drugs compared to placebo after three years”. Dermed er det ingen evidens for positive effekter for pasienter etter 3 år. Psykiatrien har i alle år langtidsmedisinert uten evidens, et uetisk sjansespill uten kunnskapsgrunnlag. Kommentaren var i beste fall at det trengs mer forskning. FHI har oppsummert i «Hva vet vi om langtidsvirkninger av antipsykotika?» Langtidsvirkningene av antipsykotika er ukjente. Bedre helseregistre kan gi ny kunnskap.
FHI rapporten om langtidsbehandling med antipsykotika konkluderer: "Resultatenes betydning for praksis: I den nasjonale faglige retningslinjen:«Utredning, behandling og oppfølging av personer med psykoselidelser står det (side 19): «Pasienter som er tilførstegangsbehandling for en psykose, og som oppfyller diagnosekriteriene for schizofreni, bør tilbys vedlikeholdsbehandling i to år… Pasienter med tilbakefall bør tilbys langvarig vedlikeholdsbehandling (inntil fem år)». Disse grensene på henholdsvis to og fem år er sannsynligvis arbitrære, og vi har ikke funnet dokumentasjon for at disse tidsrammene skal støtte behandlingen."
Edsvoren erklæring Robert Whitaker 1. June 2016 oppsumerer:
In summary, the research literature reveals the following:
a) Antipsychotics increase the likelihood that a person will become chronically ill.
b) Long-term recovery rates are much higher for unmedicated patients than for those who are maintained on antipsychotic drugs.
c) Antipsychotics cause a host of debilitating physical, emotional and cognitive side effects, and lead to early death.
d) The new “atypical” antipsychotics are not better than the old ones in terms of their safety and tolerability, and quality of life may even be worse on the new drugs than on the old ones.
Allikevel har psykiatrien drevet med vedlikeholdsmedisinering uten evidens i 60 år, et uetisk sjansespill uten kunnskapsgrunnlag.
Med utgangspunkt at forskning skal forklare virkeligheten, hva sier psykiatriens egen forskning, er den i motstrid til Open dialogues (Bergström et al. 2018) gode behandlingsresultater? Her tas det utgangspunkt at behandlingen er frivillig:
Symptomlette med antipsykotika i begynnelsen er bare for et mindretall med beskrives som «det store flertall»
effekt av medisinfri behandling (7) benektes, derfor tilbys alle nevroleptika (retningslinjene)
farmakologers sammenlikning med somatikken viser uforsvarlig forskrivningspraksis
mesteparten blir dårligere etter 18 måneder
flere får bivirkninger enn symptomlette
studier viser at pasienter er stort sett imot medisinbruk pga. bivirkninger og liten effekt
forskning dekker frivillig medisininntak. Kan resultatene overføres til tvangsmedisinering?
Personalet er for nåværende overmedisinering, pasientene imot. Erfaringskompetanse.no 2012:3. Tvang i psykisk helsevern. Ansatte og misfornøyde brukeres ulike oppfatninger
Hvordan klarer da psykiaterne å overtale 97,3% av pasientene å ta antipsykotika? Merete Nesset fortalte i sitt foredrag på Amaliedagene 2018 å ha blitt forklart: "Du har en alvorlig sinnslidelse og må stå på medisiner resten av livet" (psykiater Torgeir Husby) og "Uten disse medisiner blir hjernen din ødelagt. Det viser internasjonal forskning" (Synne Sørheim). En ansatt fortalte: «Min primæroppgave er på avdelingen er å realitetsorientere sånna gærninger som deg».
Fylkesmannen oppfatter at et reelt sannsynlighetskrav på 50 prosent eller mer vil innebære «betydelige endringer i behandlingspraksis». En slik omstilling gavner pasientenes helse med at nåværende overmedisinering nedbygges i retning av forskningsbasert bruk.
Kan resultatene overføres til tvang?
Forskningsbasert bruk av antipsykotika
Sammenfatning av "antipsykotikas" svake effekt, bivirkninger og dårlige behandlingsresultater
Recovery resultater av naturalistiske studier og registerstudier
Kan et paradigmeskifte mangedoble recovery, mer enn halvere uføretrygd/sykdom og reduserer schizofreni per år til en tiendedel? (10)
Åpner medisinfri behandling for et paradigmeskifte som mangedobler recovery, reduserer schizofreni per år til en tiendedel og halverer uføretrygd/sykdom?
En kunskapsresistent vrangforestilling at det er uetisk å behandle schizofrenei/psykose uten antipsykotika fører til at antipsykotikanaive studier mangler og at alle tilbys antipsykotika og nesten alle blir medisinert. Videre ble studier av psykososial behandling hindret.
Pasientene deler ikke psykiaternes overoptimisme og mer enn 2/3 deler av pasientene slutter pga. bivirkningne og lav effekt.
Psykiatrien har videre en kunnskapsresistent forestilling at det «tilbakefall» etter seponering skyldes bare at sykdom kommer tilbake. Dermed blir seponeringseffekter utelukket og det oppfattes ikke at det er feil å medisinere alle.
Langtidsmedisinering med nevroleptika uten evidens var et eksperimentell, uetisk sjansespill med pasienters helse i 60 år. Bergstrøm et al. 2018 falsifiserer denne behandlingsmetoden. At uføretrygding, reinnleggelse og pasienter under behandling halveres viser at pasienters helse skades.
Helseskaden av dobbel uføretrygding og pasienter under behandling er dyrt og koster mye. Ville forskningsbasert bruk bedre helsen og halvere kostnadene 8 til 4 milliarder kr. per år?
Derfor er det nødvendig å oppdaterte både vedlikeholdsbehandling, kognitiv terapi og informasjon om manglende evidens for langtidsbehandling for å fremme forskningsbasert bruk av antipsykotika.
Jeg har etterhvert skrevet mange brev til FHI om FHIs behandling av studier av antipsykotika og medikamentfritt behandlingstilbud som har stort sett vert nytteløs og bortkastet tid bortsett fra da direktøren i FH kom på banen angående funnene om langtidsbehandling. Jeg kan for så vidt godt forstå at det kan være ubehagelig å utfordre vrangforestillingene som forsvares med hersketeknikken av psykiaterne, men hvis FHI vil leve opp til forpliktelsen å tjene folkehelsen så må det gjøres.
Mvh
Walter Keim
PS: Vurderingen av Fiona Pharoah et al., 2010: Family intervention for schizophrenia: underslår å ta hensyn til «Family intervention may reduce the number of relapse events and hospitalisations and would therefore be of interest to people with schizophrenia, clinicians and policy makers.» (NNT 7) https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD000088.pub3/full
Vedlegg:
FHIs behandling av studier av antipsykotika og medikamentfritt behandlingstilbud; http://wkeim.bplaced.net/files/FHI.html
5.11.18: Geir Smedslund, Camilla Stoltenberg, Folkehelseinstituttet: Noen oppklaringer om langtidseffekter av antipsykotika. Tidsskrift for den norske legeforening. 2018;138:1508-9
Sivilombudsmannens (SOM) uttalelse 21.1.2019 (2017/3156) "Fylkesmannens vedtak om tvangsmedisinering – krav om «stor sannsynlighet» for vesentlig positiv effekt og enkelte andre vilkår "
Scientific Symposium. Pharmaceuticals – risks and alternatives. The 15th of October 2016 in Gothenburg, Sweden. Jaakko Seikkula, Professor of Psychotherapy, Clinical Psychologist, Finland. Naturalistic study designs for developing the system to reduced medication http://extendedroom.org/en/scientific-symposium/
Dagens Medisin. ANTIPSYKOTISK MEDISIN. Langvarig bruk reduserer tilfriskning for mange pasienter (40%) (papir utgave: side 32, side 33). https://www.dagensmedisin.no/artikler/2017/09/24/langvarig-bruk-reduserer-tilfriskning-for-mange/
30.1.17: UN Working Group on Arbitrary Detention, Special Rapporteur on Rights of Persons with Disabilities, Special Rapporteur on Health issue Urgent Appeal to Norway on forced treatment/hospitalization (ref. UA Norway 1/201): https://spcommreports.ohchr.org/TMResultsBase/DownLoadPublicCommunicationFile?gId=22955
Walter Keim. Effekten av vedlikeholdsmedisinering (kommentar til Medisinfrie sykehusposter – et kunnskapsløst tiltak) Tidsskr Nor Legeforen 13. mars 2017: https://tidsskriftet.no/2017/05/kommentar/effekten-av-vedlikeholdsmedisinering
Walter Keim. Re: Psykiatriens indre konflikter eksponert. Npf hadde ikke tatt stilling men besluttet å ha et «åpent sinn» når det gjelder medisinfri behandling. Hvilken langtidseffekt har antipsykotika? Tidsskr Nor Legeforen 2017; 137: 595-6 doi: 10.4045/tidsskr.17.0291: https://www.ncbi.nlm.nih.gov/pubmed/28468450
Walter Keim. Effekten av vedlikeholdsmedisinering med antipsykotika. Tidsskr Nor Legeforen Tidsskr Nor Legeforen 2017 doi: 10.4045/tidsskr.17.0469: https://www.ncbi.nlm.nih.gov/pubmed/28828849
Walter Keim. Håp for medikamentfri behandling? Åpner medikamentfri behandling for et paradigmeskifte som mer enn firedobler tilfriskningsandelen? Dagens Medisin 2018-04-28: https://www.dagensmedisin.no/artikler/2018/04/28/hap-for-medikamentfri-behandling/
Professor Sami Timimi. Legetidsskriftet april 2017. The option of drug-free/drug withdrawal is the minimum that all https://tidsskriftet.no/2017/04/kommentar/option-drug-freedrug-withdrawal-minimum-all
Professor dr. med. Peter Gøtzsche til Legetidsskriftet mai 2017: «Medicinfri psykiatri er veldokumenteret og tvangsmedicinering skal afskaffes» http://www.deadlymedicines.dk/wp-content/uploads/2017/05/G%C3%B8tzsche-til-Tidsskriftet-om-medicinfri-psykiatri.pdf
Walter Keim. Sammenlikning av evidens for nevroleptika og medisinfri behandling. Negativ evidens fra erfaringsdata for langtidsmedisinering http://wkeim.bplaced.net/files/medisinfri-kunnskapsgrunnlag.html