.«A
Guide to Minimal Use of Neuroleptics: Why and How» by Volkmar
Aderhold, MD and Peter Stastny, MD, June 2015
Rethinking
Antipsychotics Recovery Rates and Long-term Outcomes for Unmedicated
Patients with Schizophrenia Spectrum Disorders (pdf):
video Robert
Whitaker, February 2017
Walter Keim, pensjonert høgskolelektor, tlf.
45435004
Almbergskleiva 64
6657 Rindal, 26.1.2018
Åpent
brev til Kunnskapssenteret,
Folkehelseinstituttet
(Saksnr.2017/10483
Doknr. 66,69),
Seksjon
for behandlingsforskning (SEB) OUS og Legemiddelverket
om kunnskapsgrunnlaget for medisinfri behandling
Kopi:
Ingrid
Melle, Jan Olav Johannessen medansvarlig for
psykoseretningslinjene
Effektene av nevroleptika ifølge forskning er at 9% oppnår akutt god symptomreduksjon pga. nevroleptika mens 94% opplever bivirkninger. Dokumentsjonen for akutt symptomdemping og forebygging av tilbakefall (Number Needed to Treat 3) er svak pga. mangel på antipsykotikanive pasienter. Nevroleptikas symptomreduksjon er liten og usikker og irrelevant i forhold til Opptrappingsplans recovery mål, som er med i retningslinjenes prinsipp for god praksis. Evidens for langtidsbehandling manger. Derfor slutter opp til 93% med antipsykotika. Erfaringsdata med nevroleptika for langtidsmedisinering viser at recovery svkkes. Open dialogue halverer medisineringen og dobler recovery angående uføretrygding, reinnleggelse og sykdom (Bergstrøm et al. 2018).
Innhold
Sammenfatning 2
Evidens for behandling med nevroleptika 2
Effekt førstegangspsykose
Liten akutt effekt for få 3
Oversikt symptomreduksjon medisinfri: kilder, årstall og effekter 3
Forebygging av tilbakefall 4
Ingen evidens for langtidseffekt 5
Begrensninger av studiene om effekt av nevroleptika 6
Mesteparten blir dårligere i løpet av 18 måneder 6
Kritikk av effektstudiene 7
Bivirkninger 7
Retningslinjene anbefaler kognitiv atferdsterapi 8
Pasienters reaksjon på dagens over- og feilmedisinering 9
Pasientenes ønsker 10
Forskningsbasert bruk 10
Erfaringsdata av recovery 11
Medisinfri behandling i tillegg til medisinering 12
Alternativer til TAU (Treatment as usual): 14
Medisinfri behandling 15
Oppsummering symptomreduksjon medisinfri: kilder, årstall og effekter 20
FHI leter så forkjært at evidens for medisinfri ikke oppdages 21
Hvem bestilte oversiktene? 22
Farmakologer sammenlikner med somatikken 23
Virkningene av nåværende medisinering 23
Nåværende retningslinjer 25
Konklusjon 25
Kvantifisering av evidens for symptomlindring (Leucht et al 2009: 1 av 6 pasienter) med nevroleptika (antipsykotika), vedlikeholdsbehandling og manglende evidens for positive effekter etter 3 år sammenliknes med evidens for medisinfri behandling. Det finnes nå mange studier som viser at medisinfri behandling på gruppenivå har bedre effekt enn nevroleptika. Folkehelseinstituttet (FHI) leter så forkjært at ingen studier om medisinfri behandling ble funnet. For høye doser nevroleptika til for mange pasienter over for lang tid fører til katastrofal dårlige behandlingsresultater angående recovery, uføretrygd/sykdom og kronisk sykdom. Lav symptomletteeffekt, ingen evidens for langtidseffekt, bivirkningene, omfang av negative virkninger, kritikk av studiene støtter et paradigmeskifte til lavere doser for færre pasienter over kortere tid. Kan Open dialogue mangedoble recovery, redusere schizofreni per år til en tiendedel og halvere uføretrygd/sykdom?
Effekten angis i Number Needed to Treat (NNT), dvs. antall pasienter som må behandles for å hjelpe en. NNT=1 er best, alle pasienter får hjelp. Eksempler er Leucht et al 2017 for symptomlette akutt psykose for 9% av pasientene, dvs. NNT=11 og Annbjørg Haram et al. 2018: Psychotherapy in schizophrenia NNT=1.35 (GAF-S) og NNT=1.35 (GAF-F).
Retningslinjene 8.5.1 Kognitiv atferdsterapi: Kognitiv atferdsterapi ved psykoser bør tilbys alle pasienter som plages med psykosesymptomer, i individuelle forløp med en varighet på minst 15–20 samtaler. Kognitiv atferdsterapi kan benyttes i alle behandlingsfaser. Vurderingen av kunnskapsgrunnlag er på høyeste nivå: Grad A. Nivå 1a. Vitenskapelig belegg dokumenteres.
Til slutt stilles spørsmål om langtidsmedisinering gjør mer skade enn nytte. På basis av en kritikk av studiene konkluderer Professor Peter C Gøtzsche 10.1.18 «Psychiatry is a disaster area in healthcare that we need to focus on» (BMJ 2018;360:k9). Derfor må det konsentreres på minst mulig nevroleptika bruk og satses på psykoterapi.
"På 1950-tallet, da stoffene vi nå kaller 'antipsykotika' først kom i bruk, innså psykiater at de var giftige stoffer som oppnådde å ha muligheten til å undertrykke tanker og følelser uten å bare sette folk i dvale som de gamle beroligende stoffene gjorde" (Joanna Moncrieff, MD 13. august 2013; Deniker P. Compr Psychiatry 1960 Apr; 1: 92-102.). Mainstream psykiatri var ikke komfortabel med tanken om at denne behandlingen i prinsippet virket ved å være et nevrologisk toksin. Oppringelsen ble fortiet og forvandlet til en sofistikert behandling.
Bola et al. Cochrane.org 2011 fant bare 5 studier som sammenlikner antipsykotika behandling med placebo eller psykososial terapi. Folkehelseinstituttet konkluderer 2019 derfor i Nytteverdien av behandling for voksne med primær psykose: «Det er usikkert om symptomer på psykose påvirkes av antipsykotika ved tidlig psykose.»
FHI 2021 ISBN 978-82-8406-251-8: The effect of antipsychotics on first episode psychosis: a systematic review. «Based on the evidence in this report it is uncertain whether the effect of antipsychotics is different from the effect of non-pharmacological interventions, either given alone or in combination with placebo, in relation to psychosis symptoms and social functioning in people with first episode psychosis.»
Ifølge Leucht et al 2009 oppnåes minst 20 - 30% reduksjon av psykotiske symptomer for 41% minus 24% for placebo lik 18% dvs. farmasøytisk effekt for et lite mindretall (1 av 6 pasienter) for akutt behandling psykosen. Studiene dekker «short-term» og mid-term» lengder. Korttidseffekten på symptomlindring etter Paulsrud-utvalget er at «Antallet pasienter som må behandles for at en ekstra pasient skal oppnå bedring (NNT=Number Needed to Treat), er fra 5 til 10».
Leucht
et al 2012 behandler vedlikeholdsbehandling med nevroleptika.
Studiene omfatter mellom 7 og 12 månederog gir forebygging av
tilbakefall for medikamenter (drug) 27% (NNT=3)
og placebo 64%. Resultatene for å hindre reinnleggelse er 1 av 5
pasienter (NNT=5) og konklusjonene for videre forskning er "focus
on outcomes of social participation and clarify the long-term
morbidity and mortality".“… nothing
is known about the effects of antipsychotic drugs compared to placebo
after three years”
(Leucht
et al., 2012, p. 27). Paulsrud utvalget i fant i Kapitel
9.2.2 Effekt av vedlikeholdsbehandling 1 av 5 pasienter
(NNT=5).
Leucht
et al. 2017 har funnet
(“Sixty
Years of Placebo-Controlled Antipsychotic Drug Trials in Acute
Schizophrenia”) for
akutt
psykose at 23% minus 14% placebo dvs. 9%
for
«god respons» angående av reduksjon av symptomene på PANSS.
Den effekten er NNT=11. For 20%-30% «minimal» symptomreduksjon ble
effekten 51% minus 30% placebo lik 21% dvs NNT=5.
Da virkningen er bare symptomlindrende og ikke på psykosen er uttrykket «antipsykotika» ikke dekkende og nevroleptika bedre.
Symptomer måles i Positive and Negative Syndrome Scale (PANSS). NNT er number to treat, dvs. hvor mange pasienter som må behandles for å hjelpe en
|
kilde |
symptomreduksjon eller annen respons |
effektstørrelse % |
effektstørrelse NNT |
|
Leucht et al. 2017, nevroleptika |
«god respons» 50% |
9% |
NNT=11 |
|
Fiona Pharoah et al., 2010, familieterapi |
relapse events and hospitalisations |
|
NNT=7 |
|
Irene Bighelli et al., 2018, kognitiv terapi |
«minimal respons» 20% |
44,5% |
|
|
Irene Bighelli et al., 2018, kognitiv terapi |
«god respons» 50% |
13,2% |
|
|
Morrison et al. 2012, kognitiv terapi |
«god respons» 50% |
50% |
NNT=2 |
|
Paul M. Grant et al 2017, CT-R kognitiv terapi |
20% CT-R Compared to TAU |
|
Negativ: NNT= 4,4 |
|
placebo vs. TAU |
reinnleggelse |
NNT=2.9 |
|
|
Haram et al. 2018, Psycho-therapy, dialog therapy |
Global Assessment of Functioning |
GAF-S |
NNT=1.35 |
|
Heggdal et al. 2016; BET |
Global Assessment of Functioning |
GAF-S |
NNT=1,77 |
Men man var så overbevist over nevroleptikas fortreffelighet at studier/forsøk uten medisinering ble ansett uetisk. John R Bola. 2005 (Medication-Free Research in Early Episode Schizophrenia: Evidence of Long-Term Harm?) fant 7 studier derav 4 randomisert. Effektene taler for å oppheve bannlysing av forsøk uten medisinering. En av disse studie Rappaport et al. 1978 fant at umedisinerte klarte seg bedre, bl. a. når det gjelder reinnleggelse: NNH 2.9 (NNH= number need to harm). Lengden av studien var 3 år.
For kognitiv terapi en metaanalyse med 33 studier til sammenlikning: Irene Bighelli et al., December 2018: Response rates in patients with schizophrenia and positive symptoms receiving cognitive behavioural therapy. «Results. On average, 44.5 and 13.2% of the patients reached a 20% (minimally improved) and 50% (much improved) reduction of overall symptoms. Similarly, 52.9 and 24.8% of the patients reached a 20%/50% reduction of positive symptoms.» Det finnes mer forskning som støtter kognitiv terapi: Jauhar et al. 2019 og Daniela Polese et al. 2019 inneholder flere studier og sammenlikner effekter.
FHI har bare funnet 5 studier med antipsykotikanaive pasienter. I «Nytteverdien av behandling for voksne med primær psykose: dokumentasjonsgrunnlag for samvalgsverktøy» (SBN 978-82-8406-009-5, 2019) ble det derfor konkludert: «Det er usikkert om symptomer på psykose påvirkes av antipsykotika ved tidlig psykose». FHI direktøren har 5.11.18 ordlagt seg slik: «Vi hevder for øvrig ikke i rapporten vår at antipsykotika er effektivt på kort sikt» pga. at studiene ikke gjennomført med antipsykotikanaive pasienter.«Vi kjenner ikke til at det i løpet av mer enn 60 år med antipsykotika er gjort en eneste placebo-kontrollert randomisert studie av antipsykotikanaive pasienter med førstegangspsykose.»
Paulsrud-utvalget angir 25% for å hindre tilbakefall og Leucht et al 2012 angir NNT=3 (brukt av FHI 2019). Tilbakefall er definert forskjellig klinisk vurdering, behov for medisiner, «rating scales» og behov for innleggelse. Det er 50,4 % som er i jobb i placebogruppen men i vedlikeholdsgruppen er det 48,4 %.. Antipsykotikanaive pasienter mangler. Seponeringsproblemet rett etter seponering forplanter seg over et år. Forskjellen mellom gruppene oppstår i den første måned etter seponering og holder seg konstant etterpå. «Meta-analyses of withdrawal studies have suggested that antipsychotic discontinuation may also increase the risk of relapse over and above the risk because of the underlying disorder» (Moncrieff 2006).
|
kilde |
definisjon effekt |
effekt |
effektstørrelse NNT |
|
Paulsrud utvalg 2011 |
? |
vedlikehold |
NNT=4 |
|
Leucht et al. 2012 |
Klinisk bedømmelse, medisinbruk, skala |
vedlikehold |
NNT=3 |
|
? |
opphør |
NNT=4 |
|
|
> 30% PANSS worse |
Relapse, adverse events |
Oversikten over symptomreduksjon viser at definisjonen av effekten har sterk innflytelse på resultatet. 2 av kildene opplyser ikke hvordan tilbakefall er definert og Leucht et al. 2012 omfatter mange forskjellige definisjoner. Det er 50,4 % som er i jobb i placebogruppen men i vedlikeholdsgruppen er det 48,4 %. Konklusjonene for videre forskning er "focus on outcomes of social participation and clarify the long-term morbidity and mortality".“… nothing is known about the effects of antipsychotic drugs compared to placebo after three years” (Leucht et al. 2012, p. 27).
Det finnes ingen evidens for vedlikeholdsbehandling ut over 3 år se Leucht et al 2012. FHI 2015 ISBN 978-82-8121-958-8 konkluderer: "I studiene som ble inkludert var oppfølgingstiden på inntil tre år. Det er grunn til å tro at dersom man ønsker å vite noe ytterligere om effekten utover tre år så må man søke etter enkeltstudier som har andre studiedesign enn randomiserte kontrollerte studier. Det er behov for en systematisk oversikt over observasjonsstudier med kontrollgruppe som for eksempel kontrollerte kohortestudier med lang oppfølgingstid... Det er derfor behov for en systematisk oversikt med nettverksmeta-analyser om effekt av vedlikeholdsbehandling med antipsykotika for personer med schizofreni." Bjornestad, Larsen et al. 2017 innrømmer at evidens for vedlikeholdsmedisinering mangler: «Due to the lacking long-term evidence base (Sohler et al. 2015)...» (1,2). Leucht et al., 2012, skriver på side 27: “… nothing is known about the effects of antipsychotic drugs compared to placebo after three years”. Dermed er det ingen evidens for positive effekter etter 3 år. Psykiatrien har i alle år langtidsmedisinert uten evidens. Kommentaren var i beste fall at det trengs mer forskning. FHI har oppsummert i «Hva vet vi om langtidsvirkninger av antipsykotika?» Langtidsvirkningene av antipsykotika er ukjente. Bedre helseregistre kan gi ny kunnskap.
Men inntil denne forskning foreligger er langtidsmedisineringen uten kunnskapsgrunnlag, et sjansespill, eksperimentell og uetisk.
Fylkeslegens praksis når det gjelder klager mot tvangsmedisinering er svekket av naiv uvitenskapelig tro på psykiaternes påstander og feilinformasjon. Fylkeslegen legitimerer det ved å bare gi 3% av klagene medhold og framstår dermed som latterlig klageorgan (Ketil Lund). Sivilombudsmannen på peker i Lov og Rett 05 / 2017 (Volum 56). Psykisk helsevern og tvangsmedisinering: «Vi er her i legalitetsprinsippets kjerneområde: Tvangsmedisinering skal ikke forekomme uten at lovens krav er oppfylt.». Egentlig «må tvangsmedisinering forbys» (Ketil Lund).
Det refereres til Sivilombudsmannens (SOM) uttalelse 21.1.2019 (2017/3156) "Fylkesmannens vedtak om tvangsmedisinering – krav om «stor sannsynlighet» for vesentlig positiv effekt og enkelte andre vilkår":
"Ettersom
Fylkesmannen har lagt til grunn en uriktig forståelse av kravet til
stor sannsynlighet og dermed en uriktig rettsanvendelse, er vedtakene
om tvangsmedisinering ulovlige.
Hvis det stemmer som Fylkesmannen
skriver, at «dersom Fylkesmannen skal legge til grunn at ‘stor
sannsynlighet’ innebærer et sannsynlighetskrav på 50 % eller
høyere, vil dette kunne innebære betydelige endringer i
behandlingspraksis» kan ikke ombudsmannen se annet enn at dagens
behandlingspraksis er ulovlig. Dersom dette stemmer, gir en slik
ulovlig praksis grunn til alvorlig bekymring.
Ombudsmannen ber
dessuten Fylkesmannen vurdere hvordan det kan bøtes på den urett
som er begått overfor klageren."
Edsvoren erklæring PETER C. GØTZSCHE, MD om tvangsmedisinering:
Conclusions
In my opinion, which is solidly based on scientific facts, administering a psychotropic medication or medications to a patient against his or her will is not in his or her best interest.
In my opinion, there are feasible less intrusive alternatives to administering a psychotropic medication or medications against a patient's will
Studiene har som regel ingen reelle placebo grupper, men er egentlig seponeringsforsøk. Bola et al. Cochrane.org 2011 fant bare 5 studier som sammenlikner akutt antipsykotika behandling med placebo eller psykososial terapi. Folkehelseinstituttet konkluderer derfor i Nytteverdien av behandling for voksne med primær psykose: «Det er usikkert om symptomer på psykose påvirkes av antipsykotika ved tidlig psykose.»
(D)e første antipsykotika ble utviklet for omtrent 60 år siden. Troen på disse legemidlene var da så stor at det ikke ble utført en eneste randomisert studie der en gruppe pasienter ikke brukte antipsykotika. Det finnes fremdeles ingen slike studier. Smedslund, Stoltenberg Tidsskr Nor Legeforen 2018 doi: 10.4045/tidsskr.18.0729.
FHI direktøren har 5.11.18 ordlagt seg slik: «Vi hevder for øvrig ikke i rapporten vår at antipsykotika er effektivt på kort sikt» pga. at studiene ikke gjennomført med antipsykotikanaive pasienter.«Vi kjenner ikke til at det i løpet av mer enn 60 år med antipsykotika er gjort en eneste placebo-kontrollert randomisert studie av antipsykotikanaive pasienter med førstegangspsykose.»
Opptil 80% av studiene på schizofreni ekskludere de med de verste sykdomsutslagene (Humphreys 2017). Det er rimelig å anta at de med de verste sykdomsutslagene ofte er den samme gruppe som vurderes underlagt tvangsmedisinering. Odlaug et al. 2014 kokludere for «39 kliniske studier og fant 72% av de 325 pasientene ville blitt ekskludert fra studier utført mellom 1980 og 2010». Hoertel et al 2013 rapporterer at 80% med «panic disorder» har blitt ekskludert fra studiene om schizofreni.
Danborg et al. 14 September 2019: «Benefits and harms of antipsychotic drugs in drug-naïve patients with psychosis: A systematic review» konkluderer: «The use of antipsychotics cannot be justified based on the evidence we currently have. Withdrawal effects in the placebo groups make existing placebo-controlled trials unreliable...We believe there is no justification for using antipsychotics in patients with psychosis or schizophrenia spectrum disorders, particular not as long-term treatment. Patients should not be subjected to forced treatment with antipsychotics, as it is impossible to argue that this is in the patient’s own interest.»
Levine et al 2012 undersøkte forløp av behandlingsreaksjoner for Clinical Antipsychotic Trials of Intervention Effectiveness (CATIE). «Trajectory analysis of the entire sample identified that 18.9% of participants belonged to a group of responders. This figure increased to 31.5% for completers, and fell to 14.5% for dropouts.» For 23,7% av dem som fullførte forverret PANNS symptomer fra ca. 8% i begynnelsen til 30% etter 18 måneder. 34,6 % hadde svak positiv reaksjon i begynnelsen som gikk over til svak negativ resultat i slutten. Ca. 73% avsluttet forsøket (drop-outs) pga. slike utilfredsstillende utfall. For 12,6 % av drop-outs forverret PANNS symptomer fra ca. 3% i begynnelsen til 35% etter 18 måneder.
Det viser seg at regelen at 20% ikke responderer på antipsykotika er ikke evidensbasert. Det er flere dvs. 2/3 del for grensen <50% symptom reduksjon og 19,8 % som reagerer mer eller mindre negativ, dvs. <0% symptomreduksjon. (Samara, Leucht et al. 2018. How Many Patients With Schizophrenia Do Not Respond to Antipsychotic Drugs in the Short Term? An Analysis Based on Individual Patient Data From Randomized Controlled Trials.).
Utfallet støtter lavest mulige doser til færrest mulig pasienter over kortest mulig tid viktig.
Folkehelseinstituttet har forsøkt å klarlegge hva man vet om effekten av effekt og bivirkninger ved langtidsbehandling med antipsykotika for pasienter med schizofrenispektrumdiagnoser. FHI har kommet med følgende kritikk av "pseudo-placebo"i studiene og om effekten av antipsykotika: «(D)e første antipsykotika ble utviklet for omtrent 60 år siden. Troen på disse legemidlene var da så stor at det ikke ble utført en eneste randomisert studie der en gruppe pasienter ikke brukte antipsykotika. Det finnes fremdeles ingen slike studier...De mange studiene som Bramness og Røssberg nevner dreier seg om studier hvor pasienter som allerede har respondert på antipsykotika, har blitt randomisert til å slutte brått eller fortsette med legemidlene. Dette er altså ikke studier som kan fange opp effekten av å bruke antipsykotika, de kan bare undersøke effekten av å slutte etter å ha brukt dem. »
"(V)i kjenner ikke til at det i løpet av mer enn 60 år med antipsykotika er gjort en eneste placebo-kontrollert randomisert studie av antipsykotikanaive pasienter med førstegangspsykose." ..."Vi hevder for øvrig ikke i rapporten vår at antipsykotika er effektivt på kort sikt. Men dersom det stemmer at de har en kortsiktig effekt, så er det ikke usannsynlig at denne effekten reduseres over tid."
FHI har bare funnet 5 studier med antipsykotikanaive pasienter. I «Nytteverdien av behandling for voksne med primær psykose: dokumentasjonsgrunnlag for samvalgsverktøy» (SBN 978-82-8406-009-5, 2019) ble det derfor konkludert: «Det er usikkert om symptomer på psykose påvirkes av antipsykotika ved tidlig psykose»
Danborg et al. 14 September 2019: «Benefits and harms of antipsychotic drugs in drug-naïve patients with psychosis: A systematic review» konkluderer: «The use of antipsychotics cannot be justified based on the evidence we currently have. Withdrawal effects in the placebo groups make existing placebo-controlled trials unreliable...We believe there is no justification for using antipsychotics in patients with psychosis or schizophrenia spectrum disorders, particular not as long-term treatment. Patients should not be subjected to forced treatment with antipsychotics, as it is impossible to argue that this is in the patient’s own interest.»
Humphreys 2017 påpeker at 4 av 5 pasienter blir ansett som ikke kvalifisert å delta i studier. Detb er de som har de verste sykdomsutslagene.Odlaug et al. 2014 konkluderer for «39 kliniske studier og fant 72% av de 325 pasientene ville blitt ekskludert fra studier utført mellom 1980 og 2010».
FHI 2021 ISBN 978-82-8406-251-8: The effect of antipsychotics on first episode psychosis: a systematic review. «Based on the evidence in this report it is uncertain whether the effect of antipsychotics is different from the effect of non-pharmacological interventions, either given alone or in combination with placebo, in relation to psychosis symptoms and social functioning in people with first episode psychosis.»
Påvirker finansiering resultatene av legemiddelstudier? Ja, så absolutt, hevder forskl erne bak ny undersøkelse. 97 prosent av legemiddelstudier støtter sponsoren (forskning.no med referanse til Flacco, M.E. et al 2015).
Norsk legemiddelhåndbok nevner ca. 11 mulige bivirkninger bl. a. sedasjon, metabolske (f. eks. vektøkning, diabetes), motoriske bivirkninger (f. eks. parkinsonisme, kriblende uro), tardive dyskinesier og intellektuell og emosjonell hemning.
Dessverre er det liten - i ledende psykiatriske tidsskrifter ingen – interesse å beskjeftige seg med bivirkninger, f. eks. «tardive disphoria» for antidepressiva.
Leslie Citrome 2011 angir («number needed to harm» (NNH) for bivirkning "Weight gain ≥7%", Somnolence og Akathisia (manglende evne å sitte stille)" for 10 forskjellige antipsykotika. Verdiene varierer sterkt med bivirkning og antipsykotisk middel mellom 6 for vektøkning av Olansopine og 100 for akatisi for Ziprasidone (se tabell).
"A meta-analysis by Allison and Casey 2008 provided an estimate of the mean weight gain in patients receiving standard doses of antipsychotics over a 10-week period: the mean increases were 4.45 kg with clozapine, 4.15 kg with olanzapine, 2.92 kg with sertindole, 2.10 kg with risperidone." Med olanzapine på en dose av 15mg/dag kan 10 kg overstiges i første år.
Informasjonsbrosjyren av noen sykehus i Rheinland-Pfalz og Network Self-help on Mental Health in Rhineland Palatinate finansiert av den farmasøytiske industri gir bl. a. opplysninger om antipsykotikas virkninger og bivirkninger:
1. Motor disturbances
•
cramping of the tongue and the muscles of the
throat, or visual
cramps (early dyskinesia; risk 2-25%)
•
limitations on movement, rigid gaze, trembling
(drug-induced
Parkinson syndrome; 15-30%)
• tortuous restlessness of the legs (akathisia; 20-25%)
•
permanent involuntary movement, especially
of the tongue, mouth or
facial muscles (tardive dyskinesia; 15-20%)
I sum får vesentlig flere pasienter bivirkninger (94%) enn pasienter som får symptomlette (9%).
NHI informerer: «tardive dyskinesier forekommer hos så mange som 15-30% av de pasientene som behandles med antipsykotiske medikamenter i 3 måneder eller lengre.»
OnwardMentalHealth.com angir følgende Risks & Limitations:
74% stop antipsychoyics due to poor risk/reward
77% with chronic psychosis don't have a good response
86% respond just as well to placebo as they do to antipsychitics
94% of people on antipsychoyics expierience side effects
Antipsychotics accelerate brain atrophy: the more are taken, the faster the brain shrinks
The > the number of antipsychotics taken together, the shorter life expectancy
3X risk of diabetes and large weight gain common on antipsychotics
2-3X lesslikely to be amployed if on antipsychotics long-term
2-5X less likely to recover on antipsychotics long-term
2X greater risk of cardiac death for the elderly on antipsychotics
Disse bivirkningene støtter forskningsbasert bruk med lavest mulig doser, til færrest mulig pasienter i kortest mulig tid.]
“The use of antipsychotics cannot be justified based on the evidence we currently have. Withdrawal effects in the placebo groups make existing placebo-controlled trials unreliable.” (Danborg et al. 2019)
Retningslinjene 8.5.1 Kognitiv atferdsterapi: Kognitiv atferdsterapi ved psykoser bør tilbys alle pasienter som plages med psykosesymptomer, i individuelle forløp med en varighet på minst 15–20 samtaler. Kognitiv atferdsterapi kan benyttes i alle behandlingsfaser. Vurderingen av kunnskapsgrunnlag er på høyeste nivå: Grad A. Nivå 1a. Vitenskapelig belegg dokumenteres. Kunnskapsgrunnlaget er på samme nivå som for antipsykotika.
Motstandere av medisinfri behandling argumenterer at dette gjelder bare for behandling med antipsykotika i tillegg. Men mange pasienter forteller at dem bare fikk medisiner ingen psykososial terapi. Sivilombudsmannens forebyggimngsenhet mot tortur finner avdelinger der det er ingen psykososial terapitilbud. Francey et al. 2020 viser at psykososial behandling alene er ikke underlegen psykososial behandling med antipsykotika i tillegg.
Lav symptomletteeffekt i begynnelsen, ingen evidens for langtidseffekt, bivirkningene, omfang av negative virkninger (Levine 2012), kritikk av studiene støtter også et paradigmeskifte til lavere doser for færre pasienter over kortere tid (2,3).
Disse problemene har pasienter forstått:
«Pasientene og personalet har ulikt syn på om medisiner er nødvendig. Et av stridstemaene mellom pasientene og de ansatte er om medisiner er en nødvendig del av behandlingen. Som regel mener personalet at en pasient må bruke nevroleptika, mens pasienten selv ikke ønsker det.» (Erfaringskompetanse.no 2012:3. Tvang i psykisk helsevern. Ansatte og misfornøyde brukeres ulike oppfatninger).
«Brukerne påpeker at de trenger omsorg og aktiviteter fremfor medisiner.»(«BRUKER SPØR BRUKER» Delrapport I til sluttrapport for Prosjekt Kvalitetsforbedring gjennom brukererfaring).
McHugh et al. 2013 konkluderer: Aggregation of patient preferences across diverse settings yielded a significant 3-fold preference for psychological treatment.
Måten den biomedisinske psykiatrien møter psykoserammede pasienter på, med ”realitetsorientering” om at medikamenter er nødvendig og eneste løsning samt trusler om tvangsmedisinering, skaper et alvorlig konfliktklima som igjen trigger aggresjon og raseri hos pasientene. WSO og Hvite Ørn 2020
Pasientene deler ikke psykiatriens myter om at alle må medisineres og mer enn to tredjedeler (CATIE 72 %) slutter pga. bivirkninger og manglende positiv virkning. Kunnskapssenteret (2009). Effekt og sikkerhet av første- og annengenerasjons antipsykotika ved schizofreni hos voksne. Rapport 8–2009 rapporterer side 76: «Pasienter som behandles med antipsykotika har vist å ha stort frafall fra behandlingen (39). ... Størrelsen på frafall er rapportert opptil 93 % i de inkluderte studiene».
13,3% av brukerne av nevroleptika beretter om positive og 57,7% av negative erfaringer (Read et al. 2020: Using Open Questions to Understand 650 People’s Experiences With Antipsychotic Drugs)
Hvordan klarer psykiaterne å overbevise 97,3% av pasientene (Bergström et al. 2018) å ta antipsykotoka når det er bare evidens for at 9% opplever symptomlette for akutte psykoser? Merete Nesset fortalte i sitt foredrag på Amaliedagene 2018 å ha blitt forklart: "Du har en alvorlig sinnslidelse og må stå på medisiner resten av livet" (psykiater Torgeir Husby) og "Uten disse medisiner blir hjernen din ødelagt. Det viser internasjonal forskning" (Synne Sørheim). Psykiaterne Husby og Sørheim er offentlig kjent gjennom den første Breivik sakkyndigerklæring. Tingretten hadde gode grunner å underkjenne denne rettspsykiatriske vurdering. En ansatt fortalte: «Min primæroppgave er på avdelingen er å realitetsorientere sånna gærninger som deg». Hva om psykiatri feier på sin egen dør og slutter å fornærme alvorlig lidende pasienter?
«Brukerne påpeker at de trenger omsorg og aktiviteter fremfor medisiner.»(«BRUKER SPØR BRUKER» Delrapport I til sluttrapport for Prosjekt Kvalitetsforbedring gjennom brukererfaring).
Medikamentfri psykiatrisk behandling – hva mener pasientene? (https://tidsskriftet.no/2019/10/kort-rapport/medikamentfri-psykiatrisk-behandling-hva-mener-pasientene) konkluderer:
52 av 100 pasienter ville ha ønsket et medikamentfritt behandlingstilbud dersom det fantes. Høyest andel ble registrert blant pasienter innlagt på tvang (10 av 13 pasienter) og blant de som opplevde minst nytte av sine medisiner (17 av 25). Selv blant pasienter som oppga god nytte av sine medisiner, var det en betydelig andel som ønsket medisinfrihet (24 av 58). Majoriteten av pasientene hadde lange sykdomsforløp og høyt forbruk av psykofarmaka.
KBT: Rapport – Frisk uten medikamenter? – En sammenstilling og vurdering av de medikamentfrie behandlingstilbudene i psykisk helsevern. Rapport: 1/2018, utgave 1:
Under oppholdet erfarte flere å kjenne på mestring og utbytte. En positiv tilbakemelding fra flere, var at de følte de fikk flere bein å stå på. Flere av deltakerne følte at det var en rekke verktøy og ressurser de hadde ervervet under oppholdet de kunne ta med seg hjem. Mange fortalte at de opplevde at deres mentale innstilling og perspektiver hadde endret seg, og at dette også endret hvordan de reagerte og håndterte situasjoner og utfordringer.
Sluttrapport Helse Bergen desember 2019: Medikamentfriebehandlingsforløp for personer med psykoselidelser
Behandlingstilbudet har blitt betydelig styrket, ansattes holdninger til medikamentfri behandling er positive og pasienter gir gode tilbakemeldinger.
Fagfolk var generelt svært positive til både medikamentfri behandling...ved slutten var hele 90 % positive
Innledningen til rapporten Legemiddelfri behandling - mitt liv, mitt valg! fra desember 2020. og beskriver recovery satt som mål i Opptrappingsplanen og retningslinjene,
«(L)egemiddelfrie tilbudene har møtt pasienter på et behov som oppleves som viktig, og som bidrar til større mestring, opplevelse av deltagelse i eget liv og empowerment. For de som har vært inkludert i tilbudene og selv har valgt tilbudene, har disse langt på vei svart til forventningene om å kunne velge bistand som støtter en hovedstrategi uten bruk av legemidler...»
Standal et al. 2021: Why Service Users Choose Medication-Free Psychiatric Treatment (MFT): A Mixed-Method Study of User Accounts
A majority of
participants reported that MFT was their own desire and stated
reasons that were related to the intended purpose of MFT (78.26%).
Important reasons seem to be the negative effects of medication,
struggle with getting alternatives in ordinary health care, and
medication use conflicting with values, attitudes, and beliefs.
Ifølge Nasjonale retningslinjer tilbys alle med diagnose psykose medisinering med nevroleptika. Nesten alle blir medisinert (TIPS medisinerte alle, Svedberg et al. 2001 93%, Waterreus et al., 2012 90%). «A Guide to Minimal Use of Neuroleptics: Why and How by Volkmar Aderhold, MD and Peter Stastny, MD, June 2015» gir en oversikt og begrunnelse for for lavere doser av nevroleptika for færre pasienter over kortere tid. «Etter min oppfatning brukes det i dag for mye antipsykotika» skriver formann i Norsk psykiatrisk forening Ulrik Fredrik Malt i Dagens medisin 5.8.16. I "Brain changes through neuroleptics and therapeutic consequences" ser Volkmar Aderhold på forandringer i hjernen og mulige negative konsekvensene for behandlingen (12). "Antipsychotics should be used more selectively, for shorter durations and with lowest possible effective dose." (Weinmann et al. 2010). Alvarez-Jimenez, Wunderink et al. 2016 anbefaler at minimal dose av nevroleptika for færre pasienter over kortere tid. Zhou Y, et al 2018: «Dose reduction of risperidone and olanzapine can improve cognitive function and negative symptoms in stable schizophrenic patients» [published online February 1, 2018]. Dessverre hindrer en kunnskapsresistent, endringsresistent og realitetsfjern vrangforestilling at "hos det store flertallet bidrar medisiner til symptomlette, funksjonsbedring og høyere selvrapportert livskvalitet."(Legetidsskrift, 12.05.2017) at lave doser til færre pasienter over kortere tid blir realitet. En faktasjekk avslører at det er en myte at antipsykotika er en «revolusjon i behandlingen».
Det foregår et skifte av oppmerksomheten fra symptomer over til recovery. Det er politikk på nasjonalt nivå i mange stater og i Norge fremmet med opptrappingsplanen. Ifølge Nasjonale retningslinjer for psykoselidelser bør «Ressurser og bedringsprosess hos den enkelte (...) tillegges stor vekt når en prioriterer behandling og oppfølging, jf. Recoveryorientert praksis.» Forsiktigere medisinering med mindre doser til færre pasienter blir mainstrean (6).
I lys av manglende evidens for vedlikeholdsbehandling over mer enn 3 år blir naturalistiske studier og kohortsstudier om langtidsbehandling interessant.
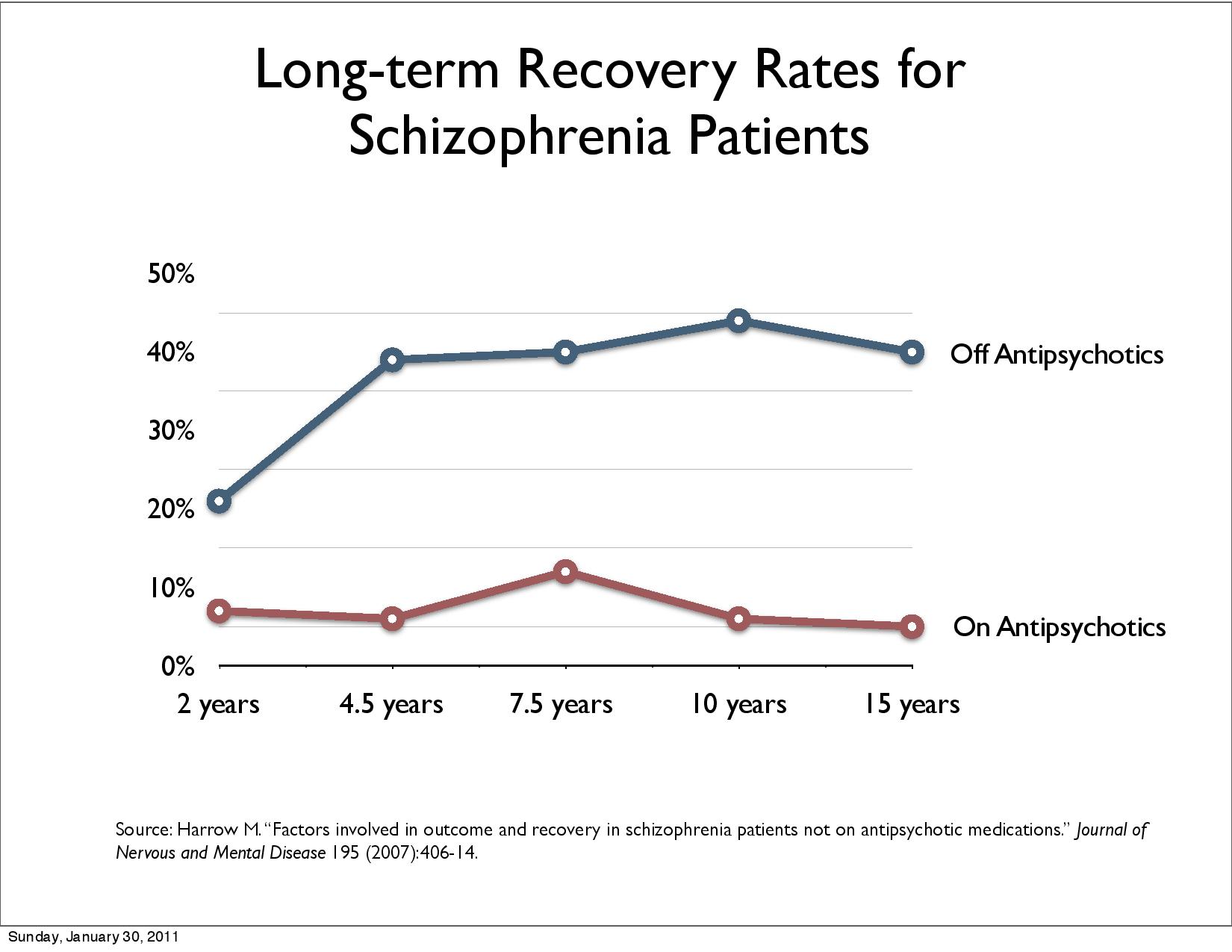
Harrow,
M. & Jobe, T.H. (2012), Harrow et al 2014 langtidsstudie
viser at pasienter med diagnose schizofreni underlagt medikamentfrie
behandling klarer seg bedre i det lange løp dvs. 50%
ble vesentlig bedre (høyere «recovery rate») etter 15 år
sammenlignet med 5%.
Wunderinks
randomiserte studie replikerte resultatene. Etter 7 år oppnår
40.4% recovery uten og 17.6% med nevroleptika.
Harrow,
M. & Jobe, T.H. (2017) konkluder
i “A 20-Year multi-followup longitudinal study assessing whether
antipsychotic medications contribute to work functioning in
schizophrenia”:
“Negative evidence on the long-term efficacy of antipsychotics have emerged from our own longitudinal studies and the longitudinal studies of Wunderink, of Moilanen, Jääskeläinena and colleagues using data from the Northern Finland Birth Cohort Study, by data from the Danish OPUS trials (Wils et al 2017) the study of Lincoln and Jung in Germany, and the studies of Bland in Canada,” (Bland R. C. and Orn H. (1978): 14-year outcome in early schizophrenia; Acta. Psychiatrica Scandinavica 58,327-338) the authors write. “These longitudinal studies have not shown positive effects for patients with schizophrenia prescribed antipsychotic for prolonged periods. In addition to the results indicating the rarity of periods of complete recovery for patients with schizophrenia prescribed antipsychotics for prolonged intervals, our research has indicated a significantly higher rate of periods of recovery for patients with schizophrenia who have gone off antipsychotics for prolonged intervals.”
Harrow, M. & Jobe, T.H. (2018) :
Wunderink et al in the Netherlands, our own Chicago Followup Study, the Suffolk County study of Kotov et al in the US, and the long-term data provided by the Danish OPUS trial, the AESOP-10 study in England, the Finnish Birth Cohort Study, the Alberta Hospital Follow-Up Study in Western Canada, and the international follow-up study by Harrison et al are research programs included samples studied from 7 to 20 years. Unlike short-term studies, none of them showed positive long-term results.
Harrow, Jobe, Liping Tong (2021): Twenty-year effects of antipsychotics in schizophrenia and affective psychotic disorders:
“These and previous data indicate that after 2 years, antipsychotics no longer reduce psychotic symptoms and participants not on antipsychotic perform better.” Recovery Rate Six Times Higher For Those Who Stop Antipsychotics Within Two Years
Bola and Mosher 2003 compares Therapeutic Milieu vs Medications in the Hospital. Mean Effect Size (r) = 0.19 in favour of therapeutic milieu. Completing subjects had significantly better composite outcomes of a medium effect size at Soteria (+.47 SD, p =.03). Completing subjects with schizophrenia exhibited a large effect size benefit with Soteria treatment (+.81 SD, p =.02), particularly in domains of psychopathology, work, and social functioning. In addition, only 58% of Soteria subjects received antipsychotic medications during the follow-up period, and only 19% were continuously maintained on antipsychotic medications.
JR Bola et al. 2009: Psychosocial treatment, antipsychotic postponement, and low-dose medication strategies in first-episode psychosis: a review of the literature. «This review concluded that initial psychosocial treatment combined with time-limited postponement of antipsychotic medications may reduce long-term medication dependence and help to discriminate between similar (but pathophysiologically different) diagnostic entities for patients with early-episode schizophrenia.» Rappaport et al. 1978, Bola & Mosher 2003, Lehtinen et al. 2000 omfatter ca. 40% til 60% pasienter medisinfri og oppnår 17% sammenslått effekt størrelse.
Open dialogue bruker 83% medisinfri behandling i et langtidsperspektiv mot medisinert 70% TIPS og 75% Svedberg et al. 2001. Kan det mangedoble recovery, redusere schizofreni per år til en tiendedel og halvere uføretrygd/sykdom (5, 8, 12). Bjornestad, Jone et al. 2017 fant i “Antipsychotic treatment: experiences of fully recovered service users”: “(b)etween 8.1 and 20% of service users with FEP achieve clinical recovery (Jaaskelainen et al., 2013)” med standard behandling etter gjeldene retningslinjer. Recovery rates decreased: «17.7% in studies between 1941 and 1955, 16.9% in 1956–1975, 9.9% in 1976–1995, and 6.0% in studies after 1996 (P = .704; table1)» according to (Jaaskelainen et al. 2013).
En oversikt symptomreduksjon medisinfri behandling viser effektene med henvisning til kilder og årstall
Symptomer måles i Positive and Negative Syndrome Scale (PANSS). NNT er number to treat, dvs. hvor mange pasienter som må behandles for å hjelpe en
|
kilde |
symptomreduksjon eller annen respons |
effektstørrelse % |
effektstørrelse NNT |
|
Leucht et al. 2017, nevroleptika |
«god respons» 50% |
9% |
NNT=11 |
|
Fiona Pharoah et al., 2010, familieterapi |
relapse events and hospitalisations |
|
NNT=7 |
|
Irene Bighelli et al., 2018, kognitiv terapi |
«minimal respons» 20% |
44,5% |
|
|
Irene Bighelli et al., 2018, kognitiv terapi |
«god respons» 50% |
13,2% |
|
|
Morrison et al. 2012, kognitiv terapi |
«god respons» 50% |
50% |
NNT=2 |
|
Paul M. Grant et al 2017, CT-R kognitiv terapi |
20% CT-R Compared to TAU |
|
Negativ: NNT= 4,4 |
|
reinnleggelse |
|
NNT=2.9 |
|
|
Haram et al. 2018, Psycho-therapy, dialog therapy |
20% Global Assessment of Functioning (GAF-S) |
|
NNT=1.35 (GAF-S) |
|
Heggdal et al. 2016; BET |
Global Assessment of Functioning (GAF-S) |
|
NNT=1,77 |
Men man var så overbevist over nevroleptikas fortreffelighet at studier/forsøk uten medisinering ble ansett uetisk. John R Bola. 2005 (Medication-Free Research in Early Episode Schizophrenia: Evidence of Long-Term Harm?) fant 7 studier derav 4 randomisert. Effektene taler for å oppheve bannlysing av forsøk uten medisinering. En av disse studie Rappaport et al. 1978 fant at umedisinerte klarte seg bedre, bl. a. når det gjelder reinnleggelse: NNH 2.9 (NNH= number need to harm). Lengden av studien var 3 år.
For kognitiv terapi en metaanalyse med 33 studier til sammenlikning: Irene Bighelli et al., December 2018: Response rates in patients with schizophrenia and positive symptoms receiving cognitive behavioural therapy. «Results. On average, 44.5 and 13.2% of the patients reached a 20% (minimally improved) and 50% (much improved) reduction of overall symptoms. Similarly, 52.9 and 24.8% of the patients reached a 20%/50% reduction of positive symptoms.» Det finnes mer forskning som støtter kognitiv terapi: Jauhar et al. 2019 og Daniela Polese et al. 2019 inneholder flere studier og sammenlikner effekter.
Moritz S, et al. (2014) Sustained and "Sleeper" Effects of Group Metacognitive Training for Schizophrenia: A Randomized Clinical Trial. “All patients were prescribed antipsychotic medication....Metacognitive training demonstrated sustained effects in the reduction of delusions, which were over and above the effects of antipsychotic medication” (after 3 years). Mössler K et al. 2011: Music therapy for people with schizophrenia and schizophrenia-like disorders. «Music therapy added to standard care was superior to standard care for global state (medium-term, 1 RCT, n = 72, NNT 2 ...). These effects seem to occur in a dose-effectiveness relationship (Gold et al., 2009; Gühne et al., 2012).
Amy M. N. Burns et al 2014: Cognitive-Behavioral Therapy for Medication-Resistant Psychosis: A Meta-Analytic Review. «Overall beneficial effects of CBT were found at posttreatment for positive symptoms (Hedges’ g=.47) and for general symptoms (Hedges’ g=.52)» (ca. NNT=3.6).
Til Wykes et al. 2008: Cognitive Behavior Therapy for Schizophrenia: Effect Sizes, Clinical Models, and Methodological Rigor. «Results: There were overall beneficial effects for the target symptom (33 studies; effect size=0.400...)» (NNT=4.5).
Pilling S et al. 2002: Psychological treatments in schizophrenia: I. Meta-analysis of family intervention and cognitive behaviour therapy. «Family intervention should be offered to people with schizophrenia who are in contact with carers. CBT may be useful for those with treatment resistant symptoms.»
Irene Bighelli et al., September 2018: Schizophrenia Psychological Interventions: Network Meta-Analysis of randomized evidence (SPIN-MA) «With 40 CBT studies, ... We found significant efficacy for CBT in comparison with treatment as usual in many outcomes (positive, overall and negative symptoms, response to treatment,quality of life and functioning), higher efficacy in comparison with inactive control for positive symptoms and response to treatment, and in comparison with supportive therapy for ad-herence...In conclusion, cognitive behavior therapy seems to be effective on positive symptoms in moderately ill patients with schizophrenia, with effect sizes in the lower to medium range (NNT 3,8), depending on the control condition.» (flow chart).
Irene Bighelli et al., December 2018: Response rates in patients with schizophrenia and positive symptoms receiving cognitive behavioural therapy. «Results We included 33 studies with a total of 1142 participants receiving cognitive behavioural therapy. On average, 44.5 and 13.2% of the patients reached a 20% (minimally improved) and 50% (much improved) reduction of overall symptoms. Similarly, 52.9 and 24.8% of the patients reached a 20%/50% reduction of positive symptoms.»
Agatha W.S.Wong et al. 2018: Group cognitive behavioural therapy for Chinese patients with psychotic disorder. «Nearly 61% of patients in the group CBTp showed at least 50% reduction on their score of delusion in the PSYRATS...Conclusion: Group CBTp can be an effective adjunctive psychological intervention in improving positive psychotic experiences among people with persistent psychotic symptoms, and can be applied in routine clinical practice.»
Liu et al. 2021: The psychotic symptoms of the patients with schizophrenia are improved after mindfulness‐based intervention and the effects on the negative symptoms can be maintained for at least 3 to 6 months. «Mindfulness‐based interventions appear to reduce the symptom severity of schizophrenia patients.»
Vita et al 2021: Effectiveness, Core Elements, and Moderators of Response of Cognitive Remediation for Schizophrenia. A Systematic Review and Meta-analysis of Randomized Clinical Trials. «These findings show that CR is an evidence-based intervention that should be included consistently into clinical guidelines for the treatment of individuals with schizophrenia and implemented more widely in clinical practice».
SOTERIA APPROACH,
HEARING VOICES APPROACH,
HARM REDUCTION APPROACH (Will Hall),
SHARED DECISION MAKING (Deegan, 2007; Deegan & Drake, 2007; Roe & Swarbrick, 2007)
Mindfullnes, acceptance and compation as means of change
Se «Alternative Responses» in Dorozenko et al. 2017: «A Critical Literature Review of the Direct, Adverse Effects of Neuroleptics»
Det finnes flere behandlingsalternativer:
INTAR – the International Network for Treatment Alternatives and Recovery – Peter Statsny http://intar.org/category/research/
Overlege Dr. Martin Zinkler i Heidenheim Klinik für Psychiatrie Psychotherapie und Psychosomatik har sluttet med tvangsmedisinering og alle som ønsker det får medisinfri behandling
Det finnes mange i verden over som håndterer psykoser uten antipsykotika. http://www.rethinkingmadness.com/the-book/4558919669
Medisinfri håndtering av alle psykose variantene er her en for bipolare lidelser også: https://www.bipolarawakenings.com/
The Differentiation of Psychosis and Spiritual Emergency av Monika Goretzki. Her omtales psykose fra ulike verdenssyn. Ikke minst diskuteres potensialt for psykose som en helbredelsesmekanisme i seg selv. Denne doktorgradsavhandlingen jobber med psykose-pasienter og finnes her: https://digital.library.adelaide.edu.au/dspace/bitstream/2440/47986/8/02whole.pdf
Medikamentfrie forløp kan forstås som aktiv virksom psykosebehandling hvor pasienten enten har sluttet med antipsykotika, eller ønsker hjelp til å avslutte behandling med antipsykotika. I Helse Vest kan behandlingen inneholde blant annet samtaleterapi, musikkterapi, individuell jobbstøtte (IPS), familiesamarbeid, undervisningsbaserte gruppetilbud som Illness Management and Recovery (IMR), fysisk trening og miljøterapi.
Nasjonale retningslinjer for psykoselidelser (Helsedirektoratet, 2013) gir sterkeste anbefalinger for en rekke psykososiale behandlingstiltak for psykose, og graderer dem også høyt. Dette inkluderer kognitiv atferdsterapi (evidensgrad: 1a, anbefaling: A), psykodynamisk terapi (2a, B), enkeltfamiliegrupper (1b, A), flerfamiliegrupper (1a, A), musikkterapi (1a, A), integrering av fysisk trening (1b, A), individuell jobbstøtte (1a, A), sosial ferdighetstrening (1a, A) og kognitiv trening (1b,B).
Det ansees tradisjonell nødvendig med nevroleptika for psykoser og schizofreni. Imidlertid skal det legges merke til at studien Leucht et al. 2009 finner 41% minus 24% for placebo dvs. 17% symptomlindring ifølge medisinering. Leucht et al. 2017 har fant for akutt psykose 23% minus 14% placebo dvs. 9% for «god respons» angående symptomlette. Videre er studiene ingen reelle placebo grupper, men egentlig seponeringsforsøk. Bola et al. Cochrane.org 2011 fant bare 5 studier som sammenlikner akutt antipsykotika behandling med placebo eller psykososial terapi.
Men man var så overbevist over nevroleptikas fortreffelighet at studier/forsøk uten medisinering ble ansett uetisk. John R Bola. 2005 (Medication-Free Research in Early Episode Schizophrenia: Evidence of Long-Term Harm?) fant 7 studier derav 4 randomisert. Effektene taler for å oppheve bannlysing av forsøk uten medisinering En av disse studie Rappaport et al 1978 fant at umedisinerte klarte seg bedre, bl. a. når det gjelder reinnleggelse: NNH 2.9 (NNH= number need to harm). Lengden av studien var 3 år. FHIs direktør (05.11.2018) og en ny FHI rapport (April 2019) henviser til at kunnskapsgrunnlaget for effekten av antipsykotika er «usikkert» fra et vitenskapelig synsvinkel pga. mangel på antipsykotikanaive studier.
Tomi Bergström, Jaakko Seikkula et al. 2018 sammenlikner alle 108 Open dialogue pasienter med alle 1763 FEP pasienter i Finland over et tidsrom av 19 år. Open dialogue (OD) bruker nevroleptika for 20% av pasientene i begynnelsen, standard behandling (CG control group) 70%. 97,3 % av CG gruppen bruker antipsykotika på et eller annet tidspunkt. Ved avslutning bruker med OD 36% av pasientene nevroleptika for CG er det 81%. Uføretrygding, reinnleggelse og pasienter under behandling etter 19 år halveres med OD. Standardiserte dødstall (SMR) synker fra 3,4 til 2,9 med OD.
Når innleggelser og sykdom halveres kunne muligens dobbelt så mange behandles. Framfor månedelange ventelister kunne folk kontaktes innen 24 timer som Open dialogue gjør.
«Psykisk
helsevern koster samfunnet ekstremt mye, og vi kunne fått til
dobbelt så mye med halvparten av de pengene som brukes i dag»
Didrik
Heggdal har skapt en revolusjon innen psykisk helsevern i Norge, og
er grunnleggeren av Basal Eksponeringsterapi.
Kognitiv
terapi har vist effekt for individer diagnostisert “schizofren”
og med vedvarende psykotiske symptomer som tar nevroleptika (Wykes
et al., 2008, Burns
et al., 2014, Pilling
et al., 2002, Danyael
Lutgens et al. 2017). Peter
C Gøtzsche et al. 2017: Cognitive behavioural therapy halves the
risk of repeated suicide attempts.
En
positiv terapeutisk relasjon, dvs. en “good therapeutic fit,“
synes den mest fremtredende faktor for effektiviteten i stedet for
noen spesifikk psykoterapeutisk metode, som dokumentert ganske godt
av Wampold
(2001).
Det skal altså ikke mye til for at medisinfri behandling dvs. psykososial terapi er mer effektiv på gruppenivå enn nevroleptika.
Fønhus MS, Fretheim A, Johansen M. har i «Medikamentfrie tiltak i psykisk helsevern» (Notat fra 2016. Oslo: Folkehelseinstituttet, 2016) funnet mange medisinfrie behandlinger: Studiene Alvarez-Jimenez et al. 2011, Gromer 2012, Hutton og Taylor 2014, Turner et al. 2014, Gorczynski og Faulkner 2010, Jauhar et al. 2014, Wykes et al. 2011 er eksempler av studier som omfatter medisinfri behandling for schizofreni. Disse studiene er grunnlag for sammenligningen nedenfor.
Heidenheim Klinik für Psychiatrie Psychotherapie und Psychosomatik praktiserer følgende: «Pasienter som nekter medisinering for sin mentale sykdom under opphold i vår klinikk forblir ikke "ubehandlet", men har tilgang til hele det terapeutiske program inkludert peer-to-peer-rådgivning. Denne kan også gjennomføres sammen med de pårørende.»
Man kan ikke si at det er gått bedre for mennesker med psykiske lidelser etter at medisinene kom. Jeg mener at det aldri er uforsvarlig å ikke gi medikamenter, selv i situasjoner hvor det ut fra en faglig vurdering kan være rimelig å anbefale bruk av medikamenter. I dette bildet er det på tide at det kommer slike tilbud, sånn at brukerne har valgmuligheter, sier Magnus Hald.
Medikamentfrie behandlingsforløp for personer med psykoselidelser 2019. ERFARINGER FRA PILOTPROSJEKTET I HELSE BERGEN konkludere at medikamentfrie forløp er mulig å gjennomføre i ordinære psykosepoliklinikker. I følge behandlere går 40 % av forløpene bra, 30 % moderat og 30 % dårlig.
Det finnes altså forskning som viser evidens for medisinfrie alternativer. Her er også noen studier med medisinering for få pasienter med:
Rappaport et al. 1978 compares Hospital Milieu vs Medications in the Hospital i randomised trial. Mean Effect Size (r) = 0.18 in favour of hospital mileu. The 27% rehospitalization rate among placebo completers (11 of 41) is significantly lower than the 62% rate (34 of 39) among medication completers (r = −.32; study effect: r = −0.18). Lengden av studien var 3 år.
Lehtinen et al. 2000 compares «Family Intervention ( 'need-specific Finnish model') vs Family Intervention plus Medications» Quasi-Experimental. Mean Effect Size (r) = 0.16 in favour of family intervention only.
Cullberg et al 2006. Treatment costs and clinical outcome for first episode schizophrenia patients: a 3-year follow-up of the Swedish "Parachute Project" and two comparison groups. «Symptomatic and functional outcome (need‐specific treatment) was significantly better compared with the Historical group and equal with the Prospective group.»
Bola JR, Lehtinen K, Aaltonen J, Rakkolainen V, Syvalahti E, Lehtinen V. Predicting medication‐free treatment response in acute psychosis: cross‐validation from the Finnish Need‐Adapted Project. J Nerv Ment Dis 2006;194(10):732‐739.
Mario Álvarez-Jiménez et al. 2009 «Preventing the Second Episode: A Systematic Review and Meta-analysis of Psychosocial and Pharmacological Trials in First-Episode psychosis»: «...there are uncontrolled studies that suggest that minimal or no use of antipsychotics combined with intensive psychosocial treatments for FEP patients may be more effective than antipsychotic medication alone.»
Effekten av fysisk aktivitet for diagnosen schizofreni er dokumentert (Gorczynski P, Faulkner, G 2010). «Two trials compared exercise to standard care and both found exercise to significantly improve negative symptoms of mental state (Mental Health Inventory Depression: 1RCT(randomised controlled trial), n=10, MD(medium diffenrence) 17.50, PANSS negative (symptoms): 1RCT, n=10, MD -8.50).»
Fiona Pharoah et al., 2010: Family intervention for schizophrenia: «Family intervention may reduce the number of relapse events and hospitalisations and would therefore be of interest to people with schizophrenia, clinicians and policy makers.» (NNT 7).
Både Rathod S et al 2010, Sarin et al 2011 og Swati et al 2011 viser evidens av kognitiv terapi for schizofreni.
Erfaringskompetanse.no skriver 28. april 2014: «Psykoterapi ved psykoser virker» og henviser til Michael Balter «Talking Back to Madness» i det prestisjetunge tidsskriftet Science 14 Mar 2014: Vol. 343, Issue 6176, pp. 1190-1193. DOI: 10.1126/science.343.6176.1190.
Morrison et al. 2012 (9) konkluderer «A response rate analysis found that 35% and 50% of participants achieved at least a 50% reduction in PANSS (syptomer) total scores by end of therapy and follow-up respectively» dette tilsvarer NNT=2 for «follow-up» med hjelp av kognitive terapi, dvs. at bare 2 pasienter som må behandles for at en ekstra pasient skal oppnå bedring. Med nevroleptika er det 6 ifølge Leucht et al. 2009.
Morrison et al 2014 viser i “Cognitive therapy for people with schizophrenia spectrum disorders not taking antipsychotic drugs: a single-blind randomised controlled trial.” “Cognitive therapy significantly reduced psychiatric symptoms and seems to be a safe and acceptable alternative for people with schizophrenia spectrum disorders who have chosen not to take antipsychotic drugs. Evidence-based treatments should be available to these individuals.” (med i Bighelli et al., 2018). De tyske retningslinjene (S3-Leitlinie Schizophrenie, 15.3.19) har denne studien med som referanse 519 og anbefaler derfor Kognitiv adferdsterapi (Kognitive Verhaltenstherapie, KVT) for alle anbefaling (Empfehlung A) 36, 55, 60, 61 og når antipsykotika blir avvist anbefaling 65. (Empfehlung B)
P.Hutton et al. 2013: Cognitive behavioural therapy for psychosis prevention: A systematic review and meta-analysis: Cognitive_behavioural_therapy_for_psychosis_prevention_A_systematic_review_and_meta-analysis
Hutton P, Taylor PJ 2014 «Cognitive behavioural therapy for psychosis prevention: a systematic review and meta-analysis» sammenlikner medisinerte og umedisinerte og finner at CBT er forbundet med nedsatt risiko for overgang til psykose.
Sameer Jauhar et al. 2014: Cognitive-behavioural therapy for the symptoms of schizophrenia: Systematic review and meta-analysis with examination of potential bias. «Cognitive-behavioural therapy has a therapeutic effect on schizophrenic symptoms in the 'small' range.»
Ryan et al 2015. Metacognitive therapy (MCT+) in patients with psychosis not receiving antipsychotic medication: A case study. “Conclusions: The presented case studies provide preliminary evidence for the feasibility of MCT+ in treating patients not taking, or resistant to, antipsychotic medication.”
Jung, Esther, et al. 2016. Symptoms, functioning and coping strategies in individuals with schizophrenia spectrum disorders who do not take antipsychotic medication: a comparative interview study
Didrik Heggdal et al 2016 rapporter i «Basal Exposure Therapy: A New Approach for Treatment-Resistant Patients with Severe and Composite Mental Disorders» lovende resultater for pasienter som ble ansett som behandlingsresistend.
Eichner, C., & Berna, F. (2016). Acceptance and efficacy of metacognitive training (mct) on positive symptoms and delusions in patients with schizophrenia: A meta-analysis taking into account important moderators. Schizophrenia Bulletin, 42(4), 952–962 viser evidens.
Liu, Y.-C., Tang, C.-C., Hung, T.-T., Tsai, P.-C., & Lin, M.-F. (2017). The efficacy of metacognitive training for delusions in patients with schizophrenia: a meta-analysis of randomized controlled trials informs evidence-based practice. Worldviews on Evidence-Based Nursing. The MCT had a moderate immediate postintervention effect (g = -0.38)
Paul M. Grant et al 2017 viser i «Six-Month Follow-Up of Recovery-Oriented Cognitive Therapy (CT-R) for Low-Functioning Individuals With Schizophrenia» i en randomisert studie at «CT-R produced durable effects that were present even among individuals with the most chronic illness:» «(H)igher global functioning scores (between-group Cohen’s d=.53, i.e. approx. NNT=5.6), lower scores for negative symptoms (d=–.66, i.e.approx NNT=4.4), and lower scores for positive symptoms (d=–1.36, i.e. approx. NNT=2).»
David T Turner et al. 2017.A Meta-Analysis of Social Skills Training (SST) and Related Interventions for Psychosis. «SST demonstrated superiority over TAU (g = 0.3) ... Superiority was indicated in a proportion of comparisons for all symptoms pooled and social outcome measures.» (ca. NNT=6) (med i Bighelli et al., 2018)
Fowler et al. 2018: Social recovery therapy in combination with early intervention services for enhancement of social recovery in patients with first-episode psychosis (SUPEREDEN3): a single-blind, randomised controlled trial.
Patrick McGorry et al. 2018: CAN SOME YOUNG PEOPLE RECOVER FROM FIRST-EPISODE PSYCHOSIS WITH INTEGRATED PSYCHOSOCIAL TREATMENT WITHOUT ANTIPSYCHOTIC MEDICATIONS? AN RCT TO ASSESS RISKS, BENEFITS, AND RANGE OF OUTCOMES. «The results of this study demonstrate that it is feasible and acceptable to conduct AP-free research in carefully selected FEP to examine the risk-benefit ratio of current treatments under carefully controlled conditions that prioritise patient outcomes and safety.»
Morrison et al 2018: «Antipsychotic drugs versus cognitive behavioural therapy versus a combination of both in people with psychosis: a randomised controlled pilot and feasibility study»: «A head-to-head clinical trial of CBT versus antipsychotics versus the combination of the two is feasible and safe in people with first-episode psychosis...PANSS total scores did not differ significantly between ...the antipsychotics and CBT groups. Significantly fewer side-effects, as measured with the Antipsychotic Non-neurological Side Effects Rating Scale, were noted in the CBT group than in the antipsychotics»
Annbjørg Haram et al. 2018: Psychotherapy in schizophrenia: a retrospective controlled study. «At follow-up after a mean of 4 years and 1 month, the dialog therapy (DT) group had significantly higher scores on the GAF functions (GAF-F) and GAF symptoms (GAF-S) subscales compared to the standard psychiatric treatment (ST) group. Effect sizes (Cohen’s d) were very large, 238 for GAF-S and 241 for GAF-F.» Omregnet til NNT er det omtrent: NNT=1.35 (GAF-S) og 1.35 (GAF-F) med https://www.psychometrica.de/effect_size.html#besd
Jan Hammer et al. 2018: Medisinfri etter basal eksponeringsterapi. «De pasientene som i basal eksponeringsterapi valgte å eksponere seg, trappet ned psykofarmakabruken og etter hvert ble medisinfrie, viste ved langtidsoppfølgingen bedre psykososial fungering enn de som fortsatt brukte psykofarmaka.»
Anthony P. Morrison 2018: Should people with psychosis be supported in choosing cognitive therapy as an alternative to antipsychotic medication?: A commentary on current evidence. Many patients choose not to take antipsychotic medication, often due to inefficacy or side effects, but there is little evidence regarding whether CBT can be effective as an alternative to antipsychotic medication. However, several recent trials suggest that CBT without medication may be a safe and acceptable option for people with psychosis.
Jauhar et al. 2019: CBT for schizophrenia: a critical viewpoint. «CBT was originally introduced to treat the positive symptoms of schizophrenia, but its effect on these, according to convergent meta-analytic evidence, is small.»
Annbjørg Haram et al. 2019: Impact of Psychotherapy in Psychosis: A Retrospective Case Control Study. Results: At follow-up, GAF functioning (GAF-F) and GAF symptom (GAF-S) scores both were significantly higher in the DT group than the ST group. Effect sizes (Cohen's d) were large; 1.8 for GAF-S (NNT=1,6) and 2.1 for GAF-F (NNT=1,4).
Daniela Polese et al. 2019: Treatment-Resistant to Antipsychotics: A Resistance to Everything? Psychotherapy in Treatment-Resistant Schizophrenia and Nonaffective Psychosis: A 25-Year Systematic Review and Exploratory Meta-Analysis. «Cognitive behavioral therapy (CBT) was the most frequently recommended psychotherapy intervention for TRS (studies, n = 32, 76.2%), showing efficacy for general psychopathology and positive symptoms as documented by most of the studies. CBT, psychosocial intervention, supportive counseling, psychodynamic psychotherapy, and other psychological interventions can be recommended for clinical practice. »
Anthony Morrison April 2019: COGNITIVE BEHAVIOUR THERAPY FOR PEOPLE WITH PSYCHOSIS. «This trial demonstrated that CBT resulted in a significant improvement in overall symptoms at end of treatment (9 months) in comparison to treatment as usual, but that this benefit was not maintained at long-term follow-up (21 months).»
Francey et al. 2020: Psychosocial Intervention with or without Antipsychotic Medication for First Episode Psychosis: A Randomized Noninferiority Clinical Trial. «The primary outcome was level of functioning as assessed by the SOFAS at 6 months... The selected sample recruited to this study, psychosocial treatment alone was not inferior to psychosocial treatment plus antipsychotic medication»
Morrison et al. 2020: Antipsychotic medication versus psychological intervention versus a combination of both in adolescents with first-episode psychosis (MAPS): a multicentre, three-arm, randomised controlled pilot and feasibility study. «This trial is the first to show that a head-to-head clinical trial comparing psychological intervention, antipsychotics, and their combination is safe in young people with first-episode psychosis.»
Bighelli et al. 2021: Psychosocial and psychological interventions for relapse prevention in schizophrenia: a systematic review and network meta-analysis. «We found robust benefits in reducing the risk of relapse for family interventions, family psychoeducation, and cognitive behavioral therapy.»
Kognitiv terapi for schizofreni (tydeligst hos Morrison et al. 2012 (NNT=2) har ingen evidensproblem men et implementeringsproblem (referanser: Konferansen på Litteraturhuset 8. februar 2017, Whitaker 2011, Klingberg et al. 2012, BPS 2014, Torgalsbøen 2016)
Dette illustrerer Klingbergs poeng at kognitiv terapi har ingen evidensproblem men et implementeringsproblem (Klingberg 2012). Det er overraskende at det ikke finnes flere studier som undersøker denne spørsmålsstillingen når det ble påvist allerede 1978 at ekte placebo viser at medisinfri gir ca. en tredjedel mindre reinnleggelser. Professor, dr.med. Peter C. Gøtzsche støtter medisinfri behandling.
Medisinfri behandling (4) er bl. a. dokumentert i
en rapport med 128 studier, derav 41 for schizofreni eller
schizoaffektiv lidelse:
Fønhus
MS, Fretheim A, Johansen M. Medikamentfrie
tiltak i psykisk helsevern. Notat fra 2016. Oslo:
Folkehelseinstituttet, 2016.
Studiene ble ikke vurdert i detalj,
men en kort blikk og overfladisk vurdering viser mange positive
resultater, delvis sammenlikninger med «standard care» f. eks.
effekt NNT=5, 6, 5-7, 6-8, 7, 8, 9.
Antall artikler om kognitiv terapi har økt fra 20 til 200 i de siste 20 år. Xinxing et al. 2021 skriver: «The field of Cognitive behavioral therapy (CBT) for schizophrenia is progressing and has great potential. The level and quality of research in this field is high».
Symptomer måles i Positive and Negative Syndrome Scale (PANSS). NNT er number to treat, dvs. hvor mange pasienter som må behandles for å hjelpe en
|
kilde |
symptomreduksjon eller annen respons |
effektstørrelse % |
effektstørrelse NNT |
|
Leucht et al. 2017, nevroleptika |
«god respons» 50% |
9% |
NNT=11 |
|
Fiona Pharoah et al., 2010, familieterapi |
relapse events and hospitalisations |
|
NNT=7 |
|
Irene Bighelli et al., 2018, kognitiv terapi |
«minimal respons» 20% |
44,5% |
|
|
Irene Bighelli et al., 2018, kognitiv terapi |
«god respons» 50% |
13,2% |
|
|
Morrison et al. 2012, kognitiv terapi |
«god respons» 50% |
50% |
NNT=2 |
|
Paul M. Grant et al 2017, CT-R kognitiv terapi |
20% CT-R Compared to TAU |
|
Negativ: NNT= 4,4 |
|
reinnleggelse |
|
NNT=2.9 |
|
|
Haram et al. 2018, Psycho-therapy, dialog therapy |
20% Global Assessment of Functioning (GAF-S) |
|
NNT=1.35 (GAF-S) |
Retningslinjene om behandling av psykoselidelser anbefaler at alle «bør tilbys ... et antipsykotisk legemiddel» og informerer om «det i en del situasjoner er nødvendig og riktig å bruke tvang». De tyske retningslinjene (S3-Leitlinie Schizophrenie, 15.3.19) har Morrisen et al. 2014 med som referanse 519 og anbefaler derfor kognitiv adferdsterapi (Kognitive Verhaltenstherapie, KVT) for alle anbefaling (Empfehlung) 36, 55, 60, 61 og når antipsykotika blir avvist anbefaling 65.
To metaanalyser har funnet tilsvarende, eller noe bedre resultater med medikamentfri behandling av psykose i forhold til standard behandling med antipsykotika (Bola, Lehtinen, Cullberg, & Ciompi, 2009; Cooper, Laxhman, Crellin, Moncrieff, & Priebe, 2019), men det er knyttet høy usikkerhet til resultatene. Det er gjort tre nyere RCT pilotstudier på psykosebehandling uten antipsykotika, selv om de har små utvalg og metodiske begrensninger. Den ene undersøkte effekten av kognitiv terapi (samtaleterapi) blant pasienter uten antipsykotika, og fant at kognitiv terapi var effektivt for å redusere psykosesymptomer, og på å forbedre personlig og sosial fungering i forhold til standardbehandling (Morrison et al., 2014). Den samme forskningsgruppen fant også i en annen RCT pilotstudie at kognitiv terapi og antipsykotika ga best effekt på psykosesymptomer i kombinasjon, men at begge hadde tilsvarende effekt hver for seg (Morrison et al., 2018).
McGorry og kolleger har presentert foreløpige funn fra en RCT pilotstudie hvor alle nysyke fikk intensiv psykososial behandling, og den ene gruppen fikk antipsykotika i tillegg. Begge gruppene viste like stor bedring i symptomer og funksjon etter seks måneder. Funnene er imidlertid basert på et lite, og høyt selektert utvalg, og er vanskelig å generalisere fra (McGorry et al., 2018), se se Øvernes 2019.
Morrison et al. 2020 konkluderer: «This trial is the first to show that a head-to-head clinical trial comparing psychological intervention, antipsychotics, and their combination is safe in young people with first-episode psychosis.»
I 2020 kom det en sensasjonell studie (Francey et al. 2020) med resultat at psykososial behandling alene er ikke dårligere enn psykososial behandling med nevroleptika.
Det er også gode erfaringer fra behandlingssteder hvor psykososial behandling vektlegges og antipsykotika brukes i liten grad, blant annet i USA Soteria (Calton, Ferriter, Huband, & Spandler, 2007), Finland Open dialogue (Bergström et al., 2018), Danmark OPUS (Wils et al., 2017), Sverige (Cullberg, Levander, Holmqvist, Mattsson, & Wieselgren, 2002) og Norge Basal Eksponeringsterapi (Hammer, Heggdal, Lillelien, Lilleby, & Fosse, 2018), se Øvernes 2019.
I en informasjonsbrosjyren utarbeidet av fagfolk og pasientorganisasjonene (Antipsychotics Information Brochure) blir bivirkningene og mange alternativer oppført for dem som nekter antipsykotika for forsalg til 5 alternative valg.
Man kan ikke si at det er gått bedre for mennesker med psykiske lidelser etter at medisinene kom. Jeg mener at det aldri er uforsvarlig å ikke gi medikamenter, selv i situasjoner hvor det ut fra en faglig vurdering kan være rimelig å anbefale bruk av medikamenter. I dette bildet er det på tide at det kommer slike tilbud, sånn at brukerne har valgmuligheter, sier Magnus Hald.
Det viser seg at kognitiv terapi har ingen problemer å oppnå større effekt i begynnelsen (2) med mange flere studier enn FHI finner i «Nytteverdien av behandling for voksne med primær psykose: dokumentasjonsgrunnlag for samvalgsverktøy» (SBN 978-82-8406-009-5, 2019) for antipsykotika konkluderer: «Det er usikkert om symptomer på psykose påvirkes av antipsykotika ved tidlig psykose»..
Allikevel tilbys alle nevroleptika og nesten alle blir medisinert. Tomi Bergström, Jaakko Seikkula et al. 2018 (3) sammenlikner alle 108 Open dialogue pasienter med alle 1763 FEP pasienter i Finland over et tidsrom av 19 år. Open dialogue (OD) bruker nevroleptika for 20% av pasientene i begynnelsen, standard behandling (CG control group) 70%. Ved avslutning bruker med OD 36% av pasientene nevroleptika for CG er det 81%. Uføretrygding, reinnleggelse og pasienter under behandling halveres med OD. Standardiserte dødstall (SMR) synker fra 3,4 til 2,9 med OD. Denne registerstudie beskriver fakta/realitet i Finland. Drastisk reduksjon av nevroleptika bruken gir bedre behandlingsresultater.
Antall artikler om kognitiv terapi har økt fra 20 til 200 i de siste 20 år. Xinxing et al. 2021 skriver: «The field of Cognitive behavioral therapy (CBT) for schizophrenia is progressing and has great potential. The level and quality of research in this field is high». Folkehelseinstituttet (FHI) har også laget systematiske oversikter. Men man har ikke valgt å undersøke effekten av medisinfri behandling eller en sammenlikning mellom medikamentell og medikamentfri behandling. Valget falt å på «Effekt av fysisk aktivitet uten bruk av antipsykotika sammenlignet med fysisk aktivitet og antipsykotika for pasienter med aktiv psykose» ISBN 978‐82‐8082‐868‐2. Dermed blir primært den allerede kjent effekten av antipsykotika dekket. Hvis studiene i tillegg til differansen opplyser om hver av delene så opplyses om effekten av fysisk aktivitet og effekten av antipsykotika oppå fysisk aktivitet. Resultatet ble «Vi fant ingen relevante studier. Vi vet derfor ikke om fysisk aktivitet med eller uten antipsykotika er mest effektivt.» «En systematisk oversikt viser at regelmessige treningsprogrammer ser ut til å ha en positiv effekt både på mental og fysisk helse hos personer med schizofreni» (Gorczynski P, Faulkner, G 2010). Dette er ikke kommet med i sammendrag.
Heller ikke oversikten «Psykososial behandling med eller uten bruk av antipsykotika for pasienter med aktiv psykose, en systematisk oversikt» ISBN 978‐82‐8082‐869‐9 undersøker effekten av psykososial behandling isolert eller mot antipsykotika. Effekt av psykososial behandling ble ekskludert: «Pasienter som behandles med antipsykotika for psykoseepisoden og som tilbys psykososial behandling i tillegg til antipsykotika og hvor kontrollgruppen bare får antipsykotika.»
Resultatet ble: «Etter gjennomgang av referanser og antatt relevante fulltekst artikler, fant vi ingen studier som hadde evaluert effekt av psykososial behandling uten bruk av antipsykotika sammenlignet med psykososial behandling der pasienter med aktiv psykose samtidig får antipsykotika.» Men konklusjonen «Effektene av antipsykotikafri behandling for personer med aktiv psykose er derfor usikker.» er feil, da det ikke ble forsøkt å finne studier som undersøkte bare effekten av psykososiale tiltak eller sammenlikninger mellom antipsykotika i den ene gruppen og psykososial behandling i kontrollgruppen. Det blir påstått: «I et systematisk litteratursøk (Fønhus 2016) med sortering gjennomført i 2016 fant vi mange systematiske oversikt om antipsykotikafrie tiltak i psykisk helsevern, men tiltakene var gitt i tillegg til, og ikke i stedet for, antipsykotika». Dette er feil. Det finnes sammenlikninger av den ene gruppen på psykososiale tiltak med den andre gruppen på antipsykotika.
[Den nyeste forskning viser at psyksosial terapi alene er ikke dårligere enn med antipsykotika: Francey et al. 2020 «The selected sample recruited to this study, psychosocial treatment alone was not inferior to psychosocial treatment plus antipsychotic medication». Morrison et al. 2020: «This trial is the first to show that a head-to-head clinical trial comparing psychological intervention, antipsychotics, and their combination is safe in young people with first-episode psychosis.»]
Derfor ble det foreslått et løft for å nå vitenskapelig objektivitet for å unngå partsinnlegg.
[Morrison et al. 2020: Antipsychotic medication versus psychological intervention versus a combination of both in adolescents with first-episode psychosis (MAPS): a multicentre, three-arm, randomised controlled pilot and feasibility study. «This trial is the first to show that a head-to-head clinical trial comparing psychological intervention, antipsychotics, and their combination is safe in young people with first-episode psychosis.»]
FHI angir å ha mottatt «To oppddrag» og angir «Oppdragsgiver Helsedirektoratet» (27. februar 2017) som bestiller. Imidlertid får innsyn hos FHI og Helsedirektoratet bare fram Helsedrektoratets forslag utarbeidet i møter uten møtereferater. «(Prosjektplanene) ble også vurdert av eksterne fagpersoner». Men realitetene bak dette røykteppe er at motstanderne av medisinfri behandling er årsaken til oversiktene. Det viser referansene 6 og 11 (prosjektplan). Røssbergs merkelige refleksjoner om etikk (side 18) som er bygget på spekulasjoner og fornektelse av evidens for medisifri behandling og pasientenes selvbestemmelse er kommet med i rapporten.
Diskusjonen om medisinfri behandling har vært ideologisk preget. Medisinsk redaktør i Tidsskrift for Den norske legeforening Kjetil Slagstad skrev «Diskusjonen om medisinfrie tilbud innen psykisk helsevern handler om hva psykiatri er – og hva det bør være» (3), Sami Timimi og Peter Gøtzsche («Medicinfri psykiatri er veldokumenteret og tvangsmedicinering skal afskaffes») pekte forgjeves på evidens for medisinfri behandling. Det har vært ideologipregete polemikk mot medisinfri behandling for noen få behandlingsplasser ("gigantisk feilgrep", "et eksperiment", sjansespill", en parodi: «Medisinfrie sykehusposter – et kunnskapsløst tiltak» med myten om antipsykotika som «revolusjon i behandlingen»). FHI er ikke vitenskapelig nøytral men argumenterer på sviktende grunnlag og støtter kritikken av dem som fornekter evidens for medisinfri behandling. FHI leverer et partsinnlegg gjennom oppdragsteksten, valg av studiene, gjennomføring og tolkning.
I «Ti bud for behandling med psykofarmaka» (Tidsskr Nor Legeforen 2015; 135: 16-7 doi: 10.4045/tidsskr.14.1143) skrive farmakologer: «Det finnes lett tilgjengelige behandlingsanbefalinger for psykiske lidelser, og det er utarbeidet retningslinjer og indikasjoner for hvert enkelt legemiddel. Det finnes flere anbefalinger for god legemiddelbehandling. Gjennom erfaring ved psykiatriske og farmakologiske avdelinger har vi sett at det likevel er vanlig å behandle pasienter med legemiddelkombinasjoner som ikke er dokumentert, i doser som ikke er anbefalt og på ikke-godkjent indikasjon. Vi ser dette daglig på rekvisisjonsskjemaer, i blodprøver og blant pasienter på psykofarmakologisk poliklinikk.» Ingerssen er en sammenlikning med somatikken:
Du er på legevakten fordi du har vondt i halsen. Etter å ha blitt undersøkt får du resept på et antibiotikum. En uke senere er du fortsatt like dårlig. Fastlegen din mener et nytt legemiddel vil fungere bedre og skriver ut dette i tillegg, siden det ikke kan utelukkes at du kunne vært enda verre uten det første legemidlet. Etter to uker med behandling er du heldigvis nesten frisk. Legen din vil likevel at du skal fortsette med begge legemidlene i halv dose en stund til for å forebygge tilbakefall. I tillegg skriver han ut medisin mot virus, siden det ikke er helt sikkert at det var bakterier som gjorde deg syk.
Dette er ikke en sann historie. Leger i Norge skal ikke behandle infeksjoner på denne måten. Men dersom vi endrer litt på historien og bytter halsinfeksjon og antibiotika med psykisk lidelse og psykofarmaka, er den dessverre ikke like usannsynlig.
«Etter min oppfatning brukes det i dag for mye antipsykotika» skriver formann i Norsk psykiatrisk forening Ulrik Fredrik Malt i Dagens medisin 5.8.16.
FHI rapporten om langtidsbehandling med antipsykotika konkluderer: «I dag er det slik at man av forsiktighetsgrunner forsøker å holde dosene av antipsykotika på det lavest mulig virkningsfulle nivået for å unngå bivirkninger». I «lavest mulig virkningsfulle nivå» ligger det indirekte å unngå unødvendig virkningsløs medisinering.
Kun liten effekt av symptomreduksjon (NNT=6) i begynnelsen (Leucht et al 2009), ingen evidens for effekt etter tre år (Leucht et al 2012), ingen evidens for fremme av recovery (Buchanan et al 2010 PORT Treatment Recommendations) og de gode resultatene for recovery (Seikkula 2014) av åpen dialog med 83% umedisinert langsiktig (Seikkula 2016) reiser spørsmål om antipsykotika gjør mer skade enn nytte på lang sikt.
Det har blitt stilt spørsmål om økt medikamentbruk av nevroleptika og antidepressiva som samvarierer med økt uføretrygd har en sammenheng: Whitaker: Causation, Not Just Correlation: Increased Disability in the Age of Prozac.
At «antipsykotika er egentlig en gift blir fortiet (Joanna Moncrieff, MD 13. august 2013; Deniker P. Compr Psychiatry 1960 Apr; 1: 92-102.). Clare Parish fant at hjernevolum skrumper («Antipsychotic deflates the brain») se også Andersen et al 2011. Reduksjonen av hjernevolum pga. langvarig "antipsykotisk" psykofarmaka reduserer kognitive evner (PLOS Medicine: Antipsychotic Maintenance Treatment: Time to Rethink? Joanna Moncrieff. Published: August 4, 2015). Theo G.M. van Erp et al 2018 gjennomførte «the first meta-analysis of cortical thickness and surface area abnormalities».
Problemer med kroniske tilstander, hypersensitet, langtidsbehandling, svinn av hjernevolum og skjelving er godt dokumentert ( Robert Whitaker, Anatomy of an Epidemic 2010):
Et problem med at det oppstår kroniske tilstander som følge av langtidsmedisinering ble allerede dokumentert i 60- og 70-tallet, dvs. Schooler 1967, Prien 1968, Prien 1971, Bockoven 1975, Carpenter 1977, Rappaport 1978, Soteria Project (Mathews 1979, Mosher 1978 og 1995, Bola 2003), Cole 1977 (17, 18) og MCWALTER et al. 1961.
En biologiske forklaring er en hypersensitet forårsaket av nevroleptika: Muller, P 1978, Chouinard, G 1978, Chouinard, G 1980, Chouinard, G 1982, Seeman, P. 2005 og Samaha, A. 2007.
Negativer følger av langtidsbehandling med antipsykotika har også blitt vist i tiden etterpå: WHO studies (Leff 1992), (Jablensky 1992), Vermont study (Harding 1987), Harding 1990, Hagerty 1994 and Harrow 2007.
MRI studier viser «brain shrinkage»: Chakos, M. 1994, Madsen, A. The Lancet 32 (1998), Gur, R. 1998, Gur, R. Archives of General Psychiatry 55 (1998), Ho, B. Arch Gen Psych 60 (2003), Ho, B. Arch Gen Psych 68 (2011), P. Fusar-Poli et al. 2013 (hjernesvinn tiltar med økende dose antipsykotika), Antonio Vita et al. 2015 and van Erp et al 2018.
Dyrestudier bekrefter hjernesvinn: Dorph-Petersen et al, 2007, Vernon et al, 2011
Tardive dyskinesia and global decline: Crane, G. 1968, Crane, G. Science 181 (1973), Yassa, R. 1989, Myslobodsky, M. Brain and Cognition 23 (1993), Waddington, J. 1993, De Leon, J. 2007, Harrison, P. 1999.
Randomized Controlled Trial Confirms That Antipsychotics Damage the Brain. Voineskos et al. 2020
Edsvoren erklæring Robert Whitaker 1. June 2016 oppsumerer:
In summary, the research literature reveals the following:
a) Antipsychotics increase the likelihood that a person will become chronically ill.
b) Long-term recovery rates are much higher for unmedicated patients than for those who are maintained on antipsychotic drugs.
c) Antipsychotics cause a host of debilitating physical, emotional and cognitive side effects, and lead to early death.
d) The new “atypical” antipsychotics are not better than the old ones in terms of their safety and tolerability, and quality of life may even be worse on the new drugs than on the old ones.
Det viser seg at recovery på lengre sikt var bedre før nevroleptika ble innført (8). Psykoseretningslinjene omtaler recovery. Leucht et al 2009 med symptomlette for 1 av 6 pasienter er med i referanselisten. Allikevel angis at «50–80 % av pasientene som får virksomt legemiddel, bli betydelig bedre» på basis av studier fra 90-tallet og at placeboeffekten synes tilføyet. Derfor anbefales at alle med schizofreni diagnose tilbys medisinering. Resultatet er at TIPS medisinerte alle, Svedberg et al. 2001 93%, og i Australia brukte mer enn 90% psykotrope medisiner (Waterreus et al., 2012). Det anbefales 5 års vedlikeholdsbehandling i tilfelle tilbakefall etter 2 år. Álvarez-Jiménez et al 2012 fremhever at tidlig recovery orientering er fordelaktig for å forebygge kroniske symptomer og uførhet. Det er også blitt stilt spørsmål om lengden av vedlikeholdstiden skal justeres (Alvarez-Jimenez, Wunderink et al. 2016).
FHI rapporten om langtidsbehandling med antipsykotika 2018 konkluderer: "Resultatenes betydning for praksis: I den nasjonale faglige retningslinjen:«Utredning, behandling og oppfølging av personer med psykoselidelser står det (side 19): «Pasienter som er tilførstegangsbehandling for en psykose, og som oppfyller diagnosekriteriene for schizofreni, bør tilbys vedlikeholdsbehandling i to år… Pasienter med tilbakefall bør tilbys langvarig vedlikeholdsbehandling (inntil fem år)». Disse grensene på henholdsvis to og fem år er sannsynligvis arbitrære, og vi har ikke funnet dokumentasjon for at disse tidsrammene skal støtte behandlingen."
Fra et evidensbasert synsvinkel er den nåværende praksis av langtidsmedisinering et eksperimentell, uetisk sjansespill uten kunnskapsgrunnlag som er feil. Erfaring og naturalistiske studier og kohort-studier viser at langtids recovery svekkes alvorlig (5, 6, 7, 8 , 9). Her berøres legenes prinsipp "first, do no harm." Det oppfordres til at overmedisineringspraksis avsluttes til fordel for evidensbasert helsefremmende praksis som tar vare på recovery mulighetene, dvs. pasientenes helse.
Det ga grunnlag for et «Åpent brev til Helsedirektoratet: Medikamentfri behandling som avvikling av nåværende helseskadelige overmedisinering i psykiatrien til fordel for evidensbasert helsefremmende praksis» (ref. Lepping P et al. 2011, Hopper K. et al 2007, Lambert MJ 2010, Harrow, M. & Jobe, T.H. (2007), Wunderink L et al 2013, Klingberg et al. 2012)
Kompetansesenter for Brukererfaring og Tjenesteutvikling (KBT) 2018: Evaluering av medikamentfrie behandlingsforløp
Kompetansesenter for Brukererfaring og Tjenesteutvikling (KBT) 2020: Etablering av legemiddelfrie behandlingstilbud - Alternativer til medikamentell behandling innen psykisk helsevern. Rapport: 1/2020, utgave 1. Legemiddelfri behandling – mitt liv, mitt valg! Bruker Spør Bruker-evaluering av de legemiddelfrie behandlingstilbudene i fire helseregioner.
Medikamentfrie behandlingsforløp for personer med psykoselidelser 2019. ERFARINGER FRA PILOTPROSJEKTET I HELSE BERGEN konkludere at medikamentfrie forløp er mulig å gjennomføre i ordinære psykosepoliklinikker. I følge behandlere går 40 % av forløpene bra, 30 % moderat og 30 % dårlig.
Standal et
al. 2021: Why
Service Users Choose Medication-Free Psychiatric Treatment (MFT): A
Mixed-Method Study of User Accounts
A
majority of participants reported that MFT was their own desire and
stated reasons that were related to the intended purpose of MFT
(78.26%). Important reasons seem to be the negative effects of
medication, struggle with getting alternatives in ordinary health
care, and medication use conflicting with values, attitudes, and
beliefs.
Ødegaard et al. 2020: "It means so much for me to have a choice"
Anne Blindheim gjør 2018 en utvidet brukerundersøkelse av brukere og pårørende (både med og uten medisiner), om blant annet opplevelser med psykisk helsevern, informasjon, mulighet til å velge, forhold til medisiner mm
Anne Blindheim: SLUTTRAPPORT FOR BRUKERUNDERSØKELSE Prosjekt for medikamentfrie behandlingsforløp for psykose 2020
Anthonie Opsahl Schnell 2017: Når medisinene kommer i veien — opplevelser og erfaring med medikamentell behandling av psykisk lidelse
Så langt er resonnementene hovedsaklig bygget på psykiatrien sin egne studier. Professor Peter C Gøtzsche undersøker i tillegg studiedesign, gjennomføring og publisering kritisk. Bl. a. operer både korttids og langtidsforskning med at antipsykotika tas bort for «placebo-gruppen» dvs. «cold turkey» problematik. Derfor svekkes den allerede fra før små effekt.
Psykiatriske pasienter har ca. 25 år kortere levetid. Nyere forskning anbefaler redusert langtidsbruk av antipsykotika for å øke forventet levealder for pasienter (Athif Ilyas et al, 2017). “Cognitive behavioural therapy compared to treatment as usual reduced the risk of a new suicide attempt; risk ratio 0.47; 95% confidence interval 0.30–0.73; p = 0.0009; I2 = 57%.” (Peter C Gøtzsche et al. 2017). Gjør (langtids-)medisinering med nevroleptika med skade enn nytte? (9). PETER C. GØTZSCHE, professor, dr.med., Rigshospitalet skriver «(S)amlet set er psykofarmaka den tredjehyppigste dødsårsag i vestlige lande, efter hjerte-kar-sygdomme og kræft» (Gøtzsche 2015) .Tiihonens 2009 FIN11 kohort studie har betvilt det, men er blir motsagt av De Hert et al. 2010. I 'Dødelig psykiatri og organiseret benægtelse' (2015) (på norsk) skriver P. Gøtzsche: "Jeg mener, vi kan reducere vort nuværende forbrug af psykofarmaka med 98 % og samtidig forbedre folks mentale sundhed og overlevelse." (Engelsk)
Peter C Gøtzsche konkluderer 10 January 2018 (BMJ 2018;360:k9): «Psychiatry is a disaster area in healthcare that we need to focus on» (13):
Firstly, the effects of psychiatric drugs are not specific.
Secondly, the research in support of the paradigm is flawed
Thirdly, the widespread use of psychiatric drugs has been harmful for the patients.
Fourthly, all attempts at showing that psychiatric disorders cause brain damage that can be seen on brain scans have failed.
There are four main problems with psychiatric drug trials:
Almost all placebo-controlled trials are flawed due to their cold turkey design
The trials are insufficiently blinded
Psychiatrists assess the effect using rating scales, the relevance of which for the patients is often uncertain
Selective reporting of outcomes is very common and can be very serious
Psychiatry needs a revolution. Reforms are not enough. We need to focus on psychotherapy and to hardly use any psychiatric drugs at all.
Oppsummering: Forskningen som dokumenterer og supplerer ovenstående kan sammenfattes slik:
Leucht et al. 2009 oppsummerer forskningen på symptomlindring med NNT=6. Paulsrud utvalget oppgir omtrent samme effektstørrelse (1 av mellom 5 og 10 pasienter).
60 års forskning har ikke kunnet skaffe evidens for effekt av langtidsbruk av antipsykotika med radomiserte kontrollerte studier (1, 2)
andre studier (naturalistisk, kohort) viser at langtids vedlikeholdsbehandling over mange år med antipsykotika svekker recovery veldig (5, 6, 7, 8 , 9)
medisinfri behandling får økende støtte (3, 4) og sees som løsning av problemene (13)
Oppfølging: Johannessen et al. 2021 Moderne psykoseforståelse: Fra hjernelidelse til stresslidelse : "Retningslinjene vektlegger også i svært stor grad de psykososiale behandlingstilnærminger, såkalte ikkebiologiske behandlingstilnærminger. Det står ikke i motsetning til f.eks. medikamentell behandling, men i forhold til de alvorligste psykiske lidelsene må vi innse at dagens medikamenter ikke er så effektive som man kunne håpe."
Oppfølging:
Lysark, flere brev til bl. a. HOD og behandlingsstedene, «Håp for medikamentfri behandling?» publisert i Dagens medisin 28.4.18, Medisinfri etter basal eksponeringsterapi | Tidsskrift for Den norske legeforening.
Medikamentfri behandling: Leif Arvid Øvernes på facebook. Er medikamentfri behandling et reelt alternativ i Bergen?
Anders Wenneberg: Medisinfri behandling fra innsiden. Tidsskrift for Norsk psykologforening 1.10.2021
Peter C. Gøtzsche. Professor, dr.med. Medicinfri psykiatri. Tidsskrift for Den norske legeforening. http://tidsskriftet.no/comment/11179
Anthony P. Morrison. Should people with psychosis be supported in choosing cognitive therapy as an alternative to antipsychotic medication: A commentary on current evidence. March 2018. Schizophrenia Research 203 DOI: 10.1016/j.schres.2018.03.010
Hvite Ørn Recovery - veileder for psykose 2020 En medikamentfri tilnærming https://www.hviteorn.no/wp-content/uploads/2020/07/Recovery-veileder-29062020.pdf
Xinxing et al. 2021: Global research on cognitive behavioural therapy for schizophrenia from 2000 to 2019: a bibliometric analysis via CiteSpace Gen Psychiatr. 2021; 34(1): e100327. Published online 2021 Jan 28. doi: 10.1136/gpsych-2020-100327
Erfaringskompetanse 2021: Ein mindre medisinsk psykiatri. Trond F. Aarre Nordfjord psykiatrisenter, Helse Førde HF https://erfaringskompetanse.no/wp-content/uploads/2021/04/Digital-temadag-Aarre.pdf
Chobra et al. 2021: Antipsychotic-naive FEP patients show widespread functional dysconnectivity at baseline, followed by an early normalization of DMN and paralimbic dysfunction in patients receiving a psychosocial intervention only, “Antipsychotic-naive FEP patients show widespread functional dysconnectivity at baseline, followed by an early normalization of DMN and paralimbic dysfunction in patients receiving a psychosocial intervention only”
Cooper et al. 2021: Opinion Piece: The case for establishing a minimal medication alternative for psychosis and schizophrenia
Bok om økt medikalisering av psykososiale problemer Arnulf Kolstad. Ragnfrid Kogstad
Referanser med studier som benyttes i parentes:
Vitenskapsjournalist Robert Whitaker oppsummerer 60 års forskning om antipsykotika slik: «Psychiatry’s “evidence base” for long-term use of these drugs does not exist» https://www.madinamerica.com/2015/12/timberrr-psychiatrys-evidence-base-for-antipsychotics-comes-crashing-to-the-ground/
Nancy Sohler et al. Weighing the Evidence for Harm from Long-term Treatment with Antipsychotic Medications, A Systematic Review. Am J Orthopsychiatry. 2016; 86(5): 477–485. doi: 10.1037/ort0000106 https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4907881/
Medisinsk redaktør i Tidsskrift for Den norske legeforening Nr. 6, 21. mars 2017. Psykiatriens indre konflikter eksponert: Diskusjonen om medisinfrie tilbud innen psykisk helsevern handler om hva psykiatri er – og hva det bør være. http://tidsskriftet.no/2017/03/fra-redaktoren/psykiatriens-indre-konflikter-eksponert (ref. Morrison AP et al. 2012, Leucht S. et al. 2009)
Robert Whitaker. The Door to a Revolution in Psychiatry Cracks Open. A MIA Report: Norway's Health Ministry Orders Medication-Free Treatment (pdf) https://www.madinamerica.com/2017/03/the-door-to-a-revolution-in-psychiatry-cracks-open/
Dagens Medisin 24.9.17. ANTIPSYKOTISK MEDISIN: Langvarig bruk reduserer tilfriskning for mange pasienter (dvs. ca. 40%) https://www.dagensmedisin.no/artikler/2017/09/24/langvarig-bruk-reduserer-tilfriskning-for-mange/
Robert Whitaker. Rethinking Antipsychotics. This is a video that shows Robert Whitaker’s talk and pdf file of his overheads at the House of Literature the 8’th of february 2017. Hva er kunnskapsgrunnlaget for behandling med eller uten bruk av psykofarmaka? http://www.stiftelsenhumania.no/2017/02/20/rethinking-antipsychotics-robert-whitaker/
Robert Whitaker. Harrow + Wunderink + Open Dialogue = An Evidence-based Mandate for A New Standard of Care https://www.madinamerica.com/2013/07/harrow-wunkerlink-open-dialogue-an-evidence-based-mandate-for-a-new-standard-of-care/ (ref. Harrow, M. & Jobe, T.H. (2007), Jaakko Seikkul et al. 2011,)
Sami Timimi: Tidsskrift for Den norske legeforening. The option of drug-free/drug withdrawal is the minimum. Neuroleptics are highly toxic drugs that cause a variety of physical harms, many of them permanent. http://tidsskriftet.no/comment-view/11126 (ref. Lepping P et al. 2011, Hopper K. et al 2007, Lambert MJ 2010, Harrow, M. & Jobe, T.H. (2007), Wunderink L et al 2013, Klingberg et al. 2012)
Does long term use of psychiatric drugs cause
more harm than good?
Yes - Peter C Gøtzsche:
Psychiatric
drugs are responsible for the deaths of more than half a million
people aged 65 and older each year in the Western world, as I show
below. Their benefits would need to be colossal to justify this, but
they are minimal. Overstated benefits and understated deaths
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4707562/
Prof Peter Gøtzsche: ‘Psychiatric drugs… third major killer after heart disease and cancer’ http://cepuk.org/2015/09/15/daily-mail-psychiatric-drugs-third-major-killer-heart-disease-cancer-says-prof-peter-gotzsche/
Jaakko Seikkula , Birgitta Alakare & Jukka Aaltonen.Journal. Psychosis Psychological, Social and Integrative Approaches. Volume 3, 2011 - Issue 3 The Comprehensive Open-Dialogue Approach in Western Lapland: II. Long-term stability of acute psychosis outcomes in advanced community care http://www.tandfonline.com/doi/abs/10.1080/17522439.2011.595819
Scientific Symposium. Pharmaceuticals – risks and alternatives. The 15th of October 2016 in Gothenburg, Sweden. Jaakko Seikkula, Professor of Psychotherapy, Clinical Psychologist, Finland. Naturalistic study designs for developing the system to reduced medication http://extendedroom.org/en/scientific-symposium/
Peter C Gøtzsche. 10 January 2018. BMJ 2018;360:k9. Psychiatry is a disaster area in healthcare that we need to focus on http://www.bmj.com/content/360/bmj.k9/rr-15
Robert Whitaker 2015:
Antipsychotics/Schizophrenia: Antipsychotic Drugs and Chronic
Illness. A. The Chronicity Problem Becomes Apparent
(1960s-1970s)
https://www.madinamerica.com/mia-manual/antipsychoticsschizophrenia/
medisinfri-medisinering.gif

medisinfri-nasjonal.gif