[English]
Leserbrev, debatt, kronikk: Hvor lenge skal den velmenende formynderstat fortsette å legitimere tortur i psykiatrien?
Walter Keim, pensjonert høgskolelektor, tlf.
45435004
Almbergskleiva 64
6657 Rindal, 3.5.2017
Åpent brev til Helsedirektoratet, Kunnskapssenteret, Helsedirektoratet, Legemiddelverket, Pasientsikkerhetsprogrammet, NORMENT, Erfaringskompetanse
Kopi: Humania STIFTELSEN: For et humant psykisk helsevern, Jaakko Seikkula, Jan Ivar Røssberg, Npf Kvalitetsutvalget, Medisinfrie Tilbud, Npf, Psykologforeningen
Oversettelse til norsk av «The option of drug-free/drug withdrawal is the minimum» (Tidsskrift for Den norske legeforening) Professor Sami Timimi, member of Council of Evidence-based Psychiatry
Nevroleptika er svært giftige stoffer som forårsaker en rekke fysiske skader, mange av dem permanente. Disse iatrogene effektene bidrar betydelig til den reduserte forventet levetid for personer med psykisk lidelse. Langvarig bruk av neuoleptika er forbundet med at grå og hvit hjenevev krymper over tid som er dose-relatert og forbundet med forverring av negative symptomer, funksjon og kognitive evner. Med en så forferdelig sikkerhetsrisiko ville nevroleptika måtte dokumentere at fordelene ved å ta det, spesielt langsiktig, langt overveier risikoen.
Forskning gir lite støtte at dette er tilfellet. Effektstudier er svært misvisende, ettersom mange av dem er avhengige av en ‘cold turkey’ sammenligning mellom de som opprettholdes på en neuroleptisk og de som abrupt trekkes tilbake og legges på placebo, som dermed er utsatt for akutte seponeringseffekter, inkludert dopamin overfølsomhetspsykose. Til tross for denne begrensningen er gevinsten ved bruk av nevoleptika overraskende liten (1).
Med hensyn til effektivitet i den virkelige verden er litteraturen enda mindre oppmuntrende. Forskning utført av Verdens helseorganisasjon (WHO), fant at pasienter utenfor USA og Europa er betydelig mer sannsynlig å få et "full" recovery (tilfriskning) og vise lavere grader av funksjonstap når de følges opp over flere år, til tross for at de fleste har begrenset eller ingen tilgang til "anti-psykotisk" medisinering (2). Resultatene fra behandling i helsevesenet i den utviklede verden er skuffende med så lite som 20-25% recovery av de som er i klinisk behandling (3).
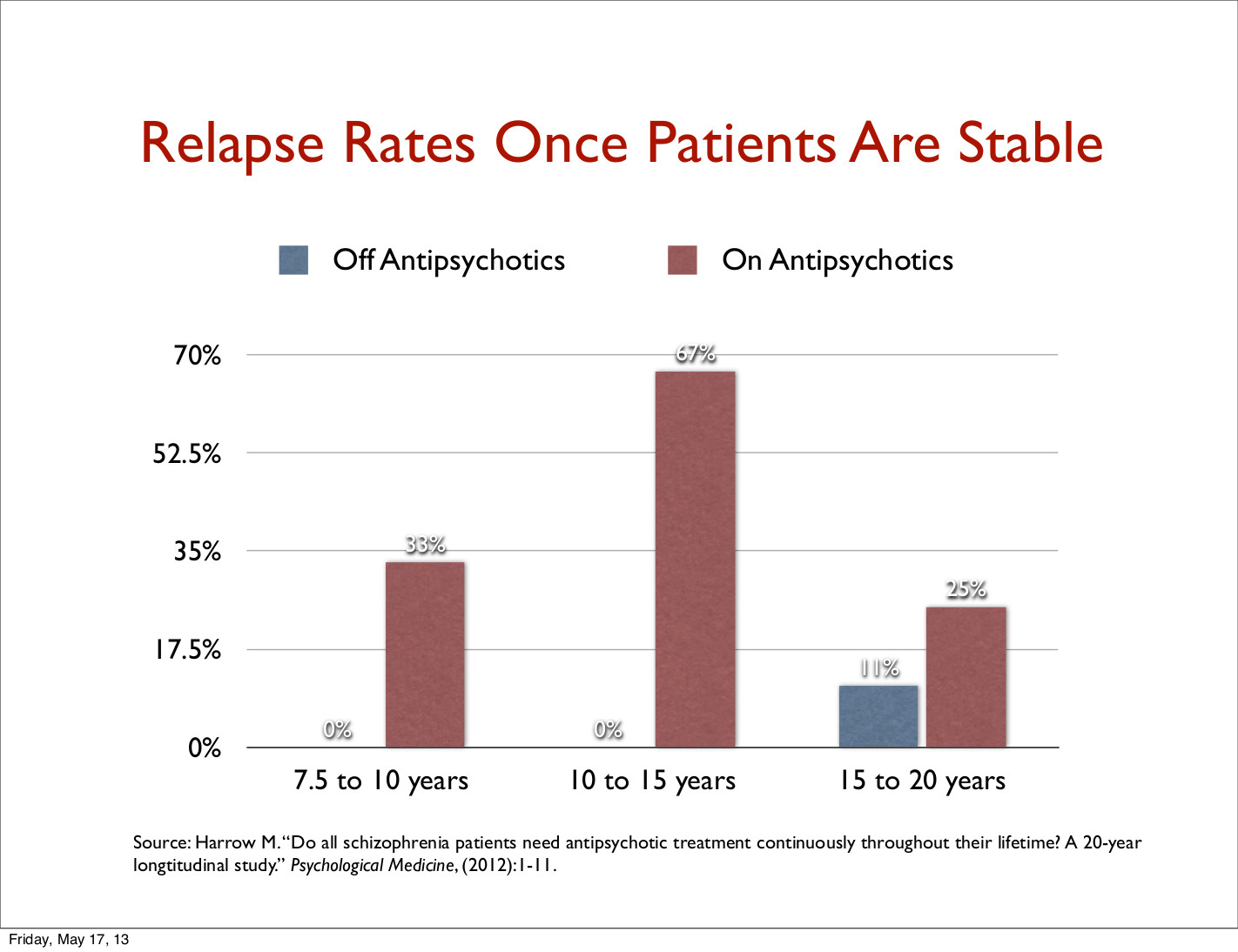
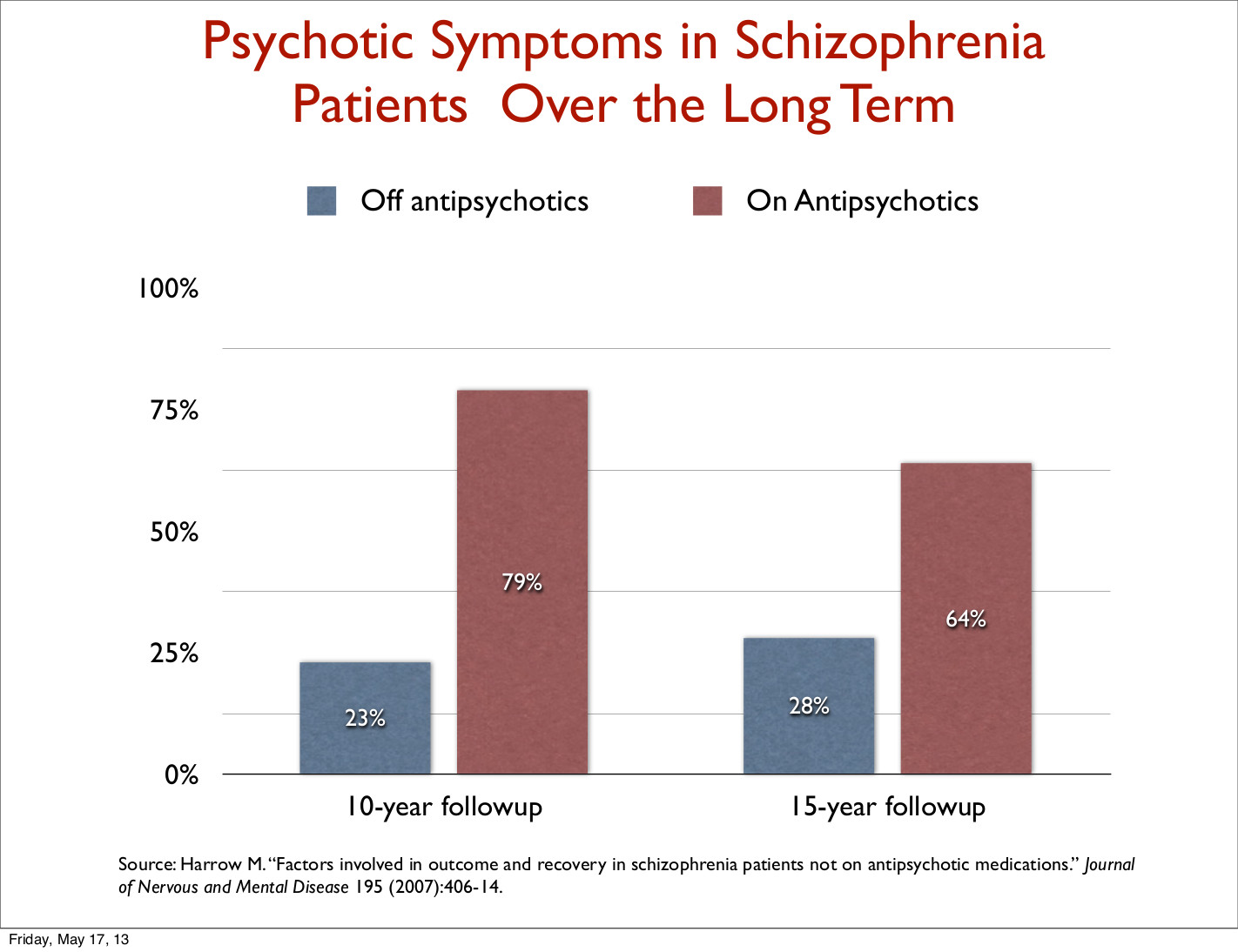
Der er påfallende bevis at de som slutter med bruk av "antipsykotika" har bedre langsiktige resultater (Harrow, M. & Jobe, T.H. (2012)) enn de som holder seg på dem, spesielt når det gjelder funksjonelle resultater (4,5). (Morrison et al. 2012 viste NNT=2 med hjelp av kognitive terapi, dvs. at bare 2 pasienter som må behandles for at en ekstra pasient skal oppnå bedring. Med antipsykotika er det NNT=6 ifølge Leucht et al. 2009). Klingberg og Wittorf (6) konkluderer med at psykosepsychoterapi ikke har et bevisproblem, men et implementeringsproblem.
(Tomi Bergström, Jaakko Seikkula et al. 2018 sammenlikner alle 108 Open dialogue pasienter med alle 1763 FEP pasienter i Finland over et tidsrom av 19 år. Open dialogue (OD) bruker nevroleptika for 20% av pasientene i begynnelsen, standard behandling (CG control group) 70%. 97,3 % av CG gruppen bruker antipsykotika på et eller annet tidspunkt. Ved avslutning bruker med OD 36% av pasientene nevroleptika for CG er det 81%. Uføretrygding, reinnleggelse og pasienter under behandling etter 19 år halveres med OD. Standardiserte dødstall (SMR) synker fra 3,4 til 2,9 med OD.
Antipsykotika ble i 50 årene ansett å innlede en revolusjon i psykiatrien som penecellin gjorde i medisinen. 29.12.2015 oppsummerer vitenskapsjournalist Robert Whitaker 60 års forskning om antipsykotika slik: «Psychiatry’s “evidence base” for long-term use of these drugs does not exist.»
Irene Bighelli et al., December 2018: Response rates in patients with schizophrenia and positive symptoms receiving cognitive behavioural therapy. «Results We included 33 studies with a total of 1142 participants receiving cognitive behavioural therapy. On average, 44.5 and 13.2% of the patients reached a 20% (minimally improved) and 50% (much improved) reduction of overall symptoms. Similarly, 52.9 and 24.8% of the patients reached a 20%/50% reduction of positive symptoms.»)
Pasienter stoler på at vi har etisk mot til å prøve innovasjoner som dette som kan forbedre dette bildet av dårlige utfall.
Bakgrunn: Antipsychotics as a drug treatment for schizophrenia and other psychotic disorders. Review of the evidence for their short-term use, their adverse effects, and their effect on long-term outcomes. The primary purpose of this review is to detail the research on long-term outcomes: https://www.madinamerica.com/drug-info-antipsychotics-schizophrenia/
Oppfølging 28.1.2018: Sammenlikning av evidens for nevroleptika og medisinfri behandling. Negativ evidens for langtidsmedisinering
PS: Artikler med støtte til medisinfri behandling
Peter C. Gøtzsche. Professor, dr.med. Medicinfri psykiatri. Tidsskrift for Den norske legeforening. http://tidsskriftet.no/comment/11179
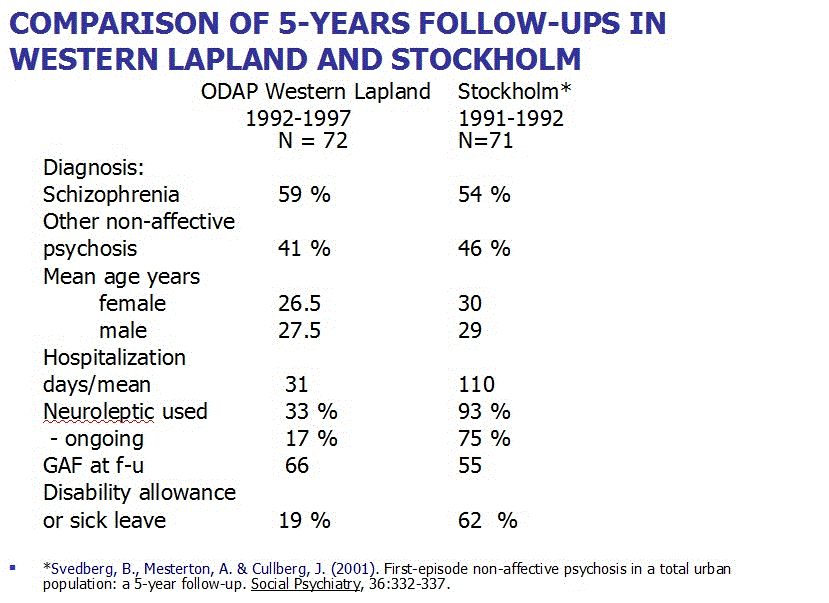
Jaakko Seikkula et al 2010 (Journal Psychosis Volume 3, 2011 - Issue 3) fant 80% recovery langtids effekt for første episode psykotiske pasienter behandlet med «Open Dialogue Therapy» i Western Lapland (6): Viser fordelene ved å bruke ikke mye medisiner støttet av psykososial omsorg. 19 % var uføretrygdet eller syk etter 5 år med 17% på nevroleptika (Scientific Symposium). Med 75% på nevroleptika etter gjeldene retningslinjer var 62 % uføretrygdet eller syk etter 5 år (11). Sammenliknet med Open dialogue tilsvarer det omtrent 40 % økning i uføretrygd/sykdom. Forekomsten av psykoser ble redusert fra 33 til 2 per 100 000 innbyggere per år.
Medisinsk redaktør i Tidsskrift for Den norske legeforening Nr. 6, 21. mars 2017. Psykiatriens indre konflikter eksponert: Diskusjonen om medisinfrie tilbud innen psykisk helsevern handler om hva psykiatri er – og hva det bør være. http://tidsskriftet.no/2017/03/fra-redaktoren/psykiatriens-indre-konflikter-eksponert
Konferansen på Litteraturhuset 8. februar kl 17-21. Hva er kunnskapsgrunnlaget for behandling med eller uten bruk av psykofarmaka? Kunnskaps- og forskningsbasert avvikling av nåværende helseskadelige overmedisinering i psykiatrien til fordel for evidensbasert helsefremmende praksis
Robert Whitaker. Cognitive Therapy (CT) Found Effective in Unmedicated Psychotic Patients. Schizophrenia patients off meds respond well to CT https://www.psychologytoday.com/blog/mad-in-america/201112/cognitive-therapy-found-effective-in-unmedicated-psychotic-patients-and
Morrison AP, Hutton P, Wardle M et al. Psychol Med 2012; 42: 1049 – 56. Cognitive therapy for people with a schizophrenia spectrum diagnosis not taking antipsychotic medication: an exploratory trial.
The British Psychological Society 2014: Understanding psychosis and schizophrenia. Psychological therapies – talking treatments such as Cognitive Behaviour Therapy (CBT) – are very helpful for many people. In the UK, the National Institute for Health and Care Excellence recommends that everyone with a diagnosis of psychosis or schizophrenia should be offered talking therapy. However most people are currently unable to access it and we regard this situation as scandalous.
Does long term use of
psychiatric drugs cause more harm than good?
Yes - Peter C
Gøtzsche:
Psychiatric drugs are responsible for the deaths of
more than half a million people aged 65 and older each year in the
Western world, as I show below. Their benefits would need to be
colossal to justify this, but they are minimal. Overstated benefits
and understated deaths
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4707562/
Drug Info Madinamerica.com: Antipsychotics as a drug treatment for schizophrenia and other psychotic disorders https://www.madinamerica.com/drug-info-antipsychotics-schizophrenia/
Anne-Kari Torgalsbøen: Brukermedvirkning forutsetter valgfrihet: Motstanden knyttet til medisinfrie alternativer i behandlingen av psykoselidelser fremstår som et gufs fra den paternalistiske psykiatri – en tid verken pasienter eller fagfolk ønsker seg tilbake til. http://psykologtidsskriftet.no/index.php?seks_id=468633&a=4
Vedlegg:
1.
Lepping P, Sambhi R, Whittington R, et al. Clinical
relevance of findings in trials of antipsychotics: systematic
review. Br J Psychiatry 2011; 198: 341–345.
2. Hopper K,
Harrison G, Janka A, et al. Recovery
from schizophrenia: An international perspective. Oxford: Oxford
University Press, 2007.
3. Lambert MJ. Prevention
of Treatment Failure: The use of measuring, monitoring, and feedback
in clinical practice. Washington DC: APA, 2010.
4. Harrow M.
Factors
involved in outcome and recovery in schizophrenia patients not on
antipsychotic medications. J Nervous Mental Dis 2007; 195:
406-414.
5. Wunderink L., Nieboer R, Wiersma D, et al. (2013)
Recovery
in remitted first-episode psychosis at 7 years of follow-up. J
Am Med Association Psychiatry 2013; 70: 913-920.
6. Klingberg S,
Wittorf A. Evidencebased
psychotherapy for schizophrenic psychosis. Nervenarzt 2012; 83:
907-918.